ANATOMIA DE LA GLANDULA TIROIDES
Está envuelta por la cápsula del tiroides, que es una dependencia de la aponeurosis cervical media, sostenida además por 3 ligamentos, uno medio que se extiende de la laringe a la parte media del tiroides y 2 laterales,que van de los lóbulos a la traquea y al cricoides, también sostenida por los vasos tiroideos y sus vainas conjuntivas.
De color gris rosada de 6 a 7cm. de ancho por 3 de alto por 15 a 20 mm. de espesor, pesa 25 a 30 gs.
Tiene forma de H de concavidad posterior, se divide en istmo y lóbulos laterales.
Istmo
Su cara posterior abraza al cricoides y los 2 primeros anillos traqueales, de su borde superior sale la pirámide de Lalouette, resto del conducto tirogloso.
Lóbulos laterales
Tienen forma de pirámide triangular. Base a 2 cm por encima del esternón; vértice, en borde posterior del cartilago tiroides, 1/3 medio.
Cara interna: abraza la laringe, traquea, faringe y esófago;
cara externa:cubierta por los musc. infrahioideos.
Cara posterior: en relación con el paquete vasculonervioso del cuello. Por su borde posterointerno está en relación con el nervio recurrente
Las arterias proceden de las 2 arterias tiroideas superiores, ramas de carótida externa, de las tiroideas inferiores, ramas de la subclavia, a veces de la tiroidea media o de Neubauer, que nace de la aorta o del tronco braquiocefálico.
Las venas forman un plexo tiroideo, se dividen en :venas tiroideas superiores, que desembocan en la yugular interna o en el tronco tirolinguofacial; venas tiroideas inferiores, que van a las yugulares internas y al tronco braquiocefálico y las venas tiroideas medias que desaguan en la yugular interna
Linfáticos: ascendentes, descendentes y laterales
Nervios: simpático cervical, laringeo superior y recurrente
PARATIROIDES
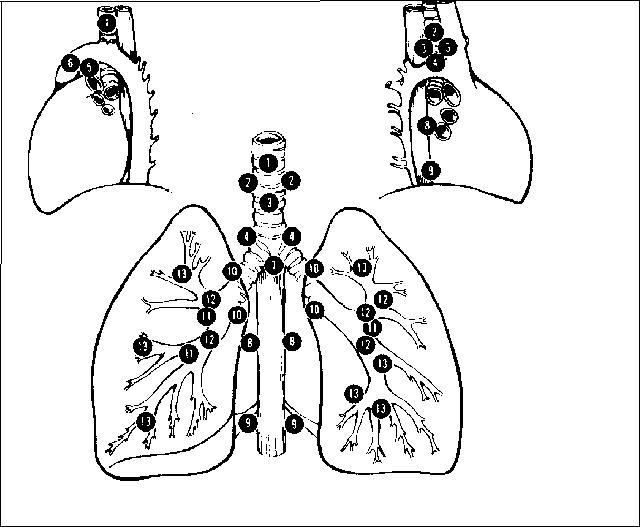
En nº de 4, se encuentran ubicadas por detrás de los lóbulos del tiroides, 2 superiores y 2 inferiores.
REGION LATERAL DEL CUELLO
MUSCULOS SUPERFICIALES
Músculo cutaneo del cuello
ancho y delgado, por encima de la aponeurosis cervical superficial, se inserta por abajo en el T.C.S. de la región subclavicular;por arriba en el borde inferior del maxilar
Inervación: rama cérvico-facial del facial
Esternocleidomastoideo
se inserta en el manubrio del esternón, la clavícula y la mastoides
Relaciones
la cara externa, superficial, cubierta por el cutaneo, la vena yugular externa y ramas del plexo cervical superficial
La cara interna está en relación con el paquete vásculo nervioso del cuello
Inervacion : espinal y plexo cervical.
MUSCULOS INFRAHIOIDEOS
Esternocleidohioideo
De la extremidad interna de la clavícula y el esternón al hioides.
Omohioideo
Músculo digástrico, que va del hueso hioides al omóplato
Esternotiroideo
Situado por debajo del esternocleidohioideo, se inserta por debajo en la cara posterior del esternón y primer cartílago costal y por arriba en el cartílago tiroides
Los 3 músculos precedentes están inervados por el asa del hipogloso
Tirohioideo
Músculo corto, situado por debajo del esternocleidohioideo, va de los tubérculos tiroideos al hioides; inervado por un ramo del hipogloso
PATOLOGIA TIROIDEA
ANOMALIAS
RESTOS LATERALES DE TIROIDES ABERRANTES
Es raro el verdadero tejido tiroideo aberrante lateral, ya que los primordios laterales normalmente se incorporan a los lóbulos laterales.
En la actualidad se considera que casi siempre esta anomalía representa un carcinoma papilofolicular, metátasis de un cáncer tiroideo.
TIROIDES LINGUAL
El tiroides lingual es tejido tiroideo en la base de la lengua, es relativamente raro, 1 de cada 3000 casos de enfermedad tiroidea.
Se asocia a atireosis cervical en 70 % de los casos y son más frecuentes en mujeres.
Manifestaciones Clínicas
Masa lingual posterior en paciente asintomático.
Puede aumentar de tamaño, producir disfagia, disfonía disnea, sensación de asfixia. El hipotiroidismo es frecuente, pero raras veces ocurre hipertiroidismo, raras veces se maligniza.
Se confirma por gammagrafía con 123I o 99Tc.
Tratamiento
Cirugía
131I para reducir el tamaño.
Hormona tiroidea restitutiva para suprimir el tiroides lingual y reducir su tamaño.
Las indicaciones para la cirugía son: Dificultad para la deglución, el habla o la respiración.
Hemorragia.
Hipertiroidismo incontrolado.
Sospecha de malignidad.
SEMIOLOGIA TIROIDEA
Motivo de consulta : puede ser nerviosismo, agitación, pérdida de peso, disnea, arritmia, palpitaciones, disfagia, disnea, estridor laringeo, temblor, hiperdefecación o diarrea
Se visualiza si aumenta de tamaño, con la cabeza en hiperextensión. Asciende con la deglución, el bocio puede ser regular, irregular, de nódulos múltiples o único, elástico, hasta petreo.
Palpación desde atrás del paciente.
Palp. de Lahey desde adelante desplazando con la mano del lado contrario a la que palpa el tiroides.
Método de Crile: Desde adelante, con los dedos atrás y los pulgares palpan.
En bocios de gran tamaño se puede provocar estridor por compresión de los lóbulos laterales del tiroides (Kocher)
Si es positiva el paciente tiene una traquea en sable (Rx)
BOCIO TOXICO
En la enf de Graves Basedow, Bocio exoftálmico difuso.
SIGNOS
Exoftalmia
S. de Stellwag: retracción del párpado superior, rareza del parpadeo.
S. de von Graffe: rigidez del párpado superior, al dirigir la mirada hacia abajo falta el movimiento correlativo del párpado superior queda zona blanca entre cornea y parpado.
S. de Moebius: dificultad en la convergencia
S. de Joffroy Ausencia de arrugas en la frente cuando el pte. inclina la cabeza hacia adelante y mira hacia arriba.
S. de Jellinek: pigmentación de los parpados y de la mitad inferior del ojo.
S. de Dallrymple: Agrandamiento de la hendidura palpebral.
S. de Rosembach: temblor de los párpados cerrados.
S. de Gatalá: los enfermos duermen con los ojos entreabiertos.
S. de Lian : Hiperestesia en la zona tiroidea
S. de Marañón : Raya vasomotriz en la zona tiroidea
Mixedema pretibial
Osteoporosis
A la auscultación del cuello se perciben soplos, a la auscultacion cardíaca se perciben arritmias y soplos.
A la palpación de cuello se puede percibir un frémito.
Bocio sumergido: Venas ingurgitadas y disnea al lateralizar el cuello y la cabeza.
TIROTOXICOSIS
Alude a una gama de manifestaciones clínicas que guardan relación con una secreción excesiva primaria de la hormona tiroidea activa.
Comprende: Enfermedad de Graves (bocio tóxico difuso), bocio multinodular tóxico y adenoma tóxico simple.
Enfermedad de Graves
Etiología y anatomía patológica
Se desconoce la causa, se considera como un trastorno autoinmunitario sistémico en el cual el hipertiroidismo, el exoftalmos y una dermopatía denominada mixedema pretibial, son tres partes del mismo proceso.
El hipertiroidismo se debería a anticuerpos contra receptores de la hormona TSH, que se fijan en la región del receptor y con ello estimulan la función del tiroides.
En muchos individuos que padecen este proceso se pueden detectar inmunoglobulinas ETAP (estimuladoras del tiroides de acción prolongada) e IET (inmunoglobulinas estimuladoras del tiroides). Entre los factores que contribuyen al padecimiento están herencia, sexo y trastornos emocionales.
Tiende a presentarse en miembros de una misma familia, también en esta es mayor la frecuencia de otros trastornos tiroideos, tales como tiroiditis de Hashimoto.
Más frecuente en mujeres, relación 6:1 a 7:1.
Se resaltan aspectos sicosomáticos.
v El tiroides tiene un crecimiento difuso y su superficie es lisa o levemente micronodular, microscópicamente la glándula se ve hiperplásica, muy vascularizada, con escaso coloide y acúmulos linfoides.
Bocio multinodular tóxico
Suele superponerse a un bocio multinodular no tóxico y crónico. Presenta múltiples nódulos, muchos de los cuales contienen agregados de células irregularmente grandes, estas zonas pueden funcionar en forma independiente de la estimulación de TSH; es decir, son nódulos autónomos.
Adenoma tóxico
El adenoma tóxico solitario es un tumor folicular, al igual que el adenoma tóxico multinodular, puede funcionar independientemente de la TSH, y la administración de tiroides exógeno, no suprime la secreción de T3 y T4.
Manifestaciones clínicas
La enfermedad de Graves se pone de manifiesto con mucha frecuencia en pacientes jóvenes, aunque se presenta en todas las edades a partir de la lactancia, es rara antes de los 10 años y en el paciente anciano. Más frecuentes en mujeres que en hombres
La tirotoxicosis en el bocio multinodular, suele presentarse después de los 50 años; el adenoma tóxico se presenta de los 30 a los 40.
El paciente se siente más caliente y desarrolla intolerancia al calor, tiene más sudación y sed.
Pérdida de peso y aumento del apetito
Manifestaciones cardiovasculares Taquicardia, fibrilación auricular, insuficiencia cardíaca congestiva.
El enfermo experimenta palpitaciones, hay vasodilatación cutanea y periférica. El pulso es llamado celer o saltón.
Los pacientes están muy excitados, inquietos, hipercinéticos, con inestabilidad emocional e insomnio.
Pueden desarrollar psicosis; la emaciación, la debilidad muscular y la fatiga son manifestaciones comunes.
Puede ocurrir miopatía con más frecuencia en los hombres.
La exploración física demuestra temblor en los dedos extendidos y reflejos tendinosos hiperactivos.
Piel húmeda y caliente, rubor facial y perspiración.
fragilidad en las uñas, pelo fino, que cae al peinarse.
Mixedema pretibial en 3 a 5 % de los pacientes.
Puede haber ginecomastia en los hombres y aumento del tamaño mamario en las mujeres.
Los períodos menstruales suelen ser escasos o no se presentan, a veces aumenta la líbido, está reducida la fertilidad, la tasa de abortos es alta.
Existe diarrea o hiperdefecación, puede haber hipercalcemia.
En el bocio multinodular tóxico son más comunes los síntomas relacionados con la obstrucción de la traquea y el esófago.
En el adenoma tóxico se palpa un tumor solitario que crece dentro del tiroides asociado a estos signos; puede no haber exoftalmos
LABORATORIO
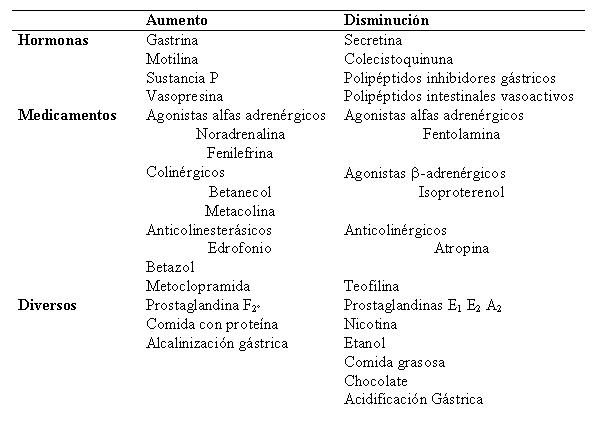
Colesterol y lípidos bajan en el hipertiroidismo y suben en el hipotiroidismo.
En la enfermedad de Graves 1 % de los pacientes tienen anemia de tipo perniciosa y se ha informado que 30 % tiene en circulación anticuerpos contra las células parietales gástricas
Metabolismo de la creatinina y de la creatina suben en el hipertiroidismo, 3 días de dieta sin carne ni chocolate, se determina en orina creatinina y no debe pasar de 50 mg, un aumento puede estar presente en hipertiroidismo.
I total del plasma: 6 a 10 microgramos x 100 ml.
I proteico: PBI 4 a 8 microgramos %
I extraible con butanol: BEI 2 a 6 microgramos %
Lo normal es que la diferencia entre el PBI y el BEI sea menor que el 0,6 %, si no es que el tiroides segrega Iodo proteinas anormales como en la enf. de Hashimoto
Pruebas de captación y eliminación de I131
Se administran 2-20 microcuries, normalmente la gl. capta 15 a 45 % en 24 hs, de 5-10 % en el hipotiroidismo, de 45 a 90 % en el hipertiroidismo.
La cantidad eliminada por orina en 24 hs es de 35 a 65 % del ingerido, menos del 30% en los hipertiroideos y más del 80% en los hipotiroideos
PBI131: VN a las 48 hs. 0,02 a 0,20 %
Calculado a las 24 hs. de administrado el I131, suele oscilar entre el 15 a 40%
Prueba de captación:También se la encuentra a esta prueba en los libros nuevos con la denominación CYRA, con valores inferiores al 22 %
VALORACIÓN DE LA ANATOMIA DEL TIROIDES
CENTELLOGRAMA TIROIDEO O GAMMAGRAFIA
Permite visualizar la forma de la glándula así como variaciones en la capacidad de esta para captar el I131, el 123I o el 99Tc. Estos dos últimos confieren una dosis de radiación tiroidea mucho más baja.
Los nódulos tiroideos pueden clasificarse en: Calientes, los hiperfuncionales; tibios, los funcionales y fríos, los nódulos hipofuncionales, que concentran menos radioactividad que el resto del tiroides.
MEDICIONES DIRECTAS DEL APORTE DE T3, T4 Y TSH
Actualmente se dosa en los grandes centros la cantidad exacta de hormonas tiroideas circulantes, mediante las técnicas de Radio-inmuno-ensayo (RIA)
Dosajes por RIA
T4: 12,5 microgramos % ml
T3: Hasta 170 microgramos % ml.
T.S.H.: hasta 4,5 micro unidades/100 ml.
PRUEBAS HISTORICAS PARA EVALUACION DE FUNCION TIROIDEA
Metabolismo Basal
MEDICIONES DE LA CAPACIDAD DE RESPUESTA DEL TIROIDES Y DE LA HIPOFISIS
Prueba de la estimulación con tirotrofina
Test de Querido.
Se utiliza para distinguir mixedemas hipofisarios de los primitivos. Se determina la capacidad de captación del tiroides, antes y 24 hs. después de la inyección de 4 U de TSH. Se administra I131 como marcador.
En el primario la captación apenas aumenta y en el de causa hipofisaria asciende un 20 % o más.
Prueba de la inhibición de la TSH con Triiodotironina
Test de Werner
Se administran 25 a 50 gammas de triiodotironina c/8 hs. por vía oral, durante 7 días, provoca inhibición de la increción de TSH, con lo cual la captación de I131 disminuye a valores inferiores en más de un 50 % Esto no se consigue en los hipertiroidismos tipo Basedow, ni en los adenomas hiperfuncionantes autónomos tipo Plummer; pero si en los nódulos calientes hipofiso dependientes.
PRUEBA DE LA ESTIMULACION CON HLT
Permite medir la capacidad de respuesta de la hipófisis a la administración EV de HLT el estimulador hipotalámico de la liberación de TSH. En los individuos eutiroideos que tienen una función hipofisiaria normal, se observa un aumento inmediato en la TSH.
TSH pico: 10 a 30 micro U/ml a los 30 minutos.
Pruebas indirectas valorando la ocupación de los receptores plasmáticos de las hormonas
Test de HAMOLSKY
Captación in vitro de T3 radiactiva por los hematies humanos. V. N.: 11 a 19 % aumentado en hipertiroidismo y disminuido en el hipotiroidismo
Captación de T3 por Resina, Varía del 20 al 30 %
ESTUDIO DE ANTICUERPOS ANTITIROIDEOS
Anti tiroglobulinas, Anti coloide,
Anti fracción microsomal
Estimulador del tiroides de acción prolongada: ETAP o LATS
Inmunoglobulina estimuladora del tiroides: IET, estas dos globulinas ultimamente mencionadas se encuentran con mayor frecuencia en la enfermedad de Graves.
VALORACION HISTOLOGICA DEL TIROIDES
Biopsia central con aguja o biopsia por aspiración con estudio citológico.
TRATAMIENTO
MEDICAMENTOS ANTITIROIDEOS
Interfieren la fijación orgánica del iodo tiroideo e inhiben el acoplamiento de las iodotirosinas
No ejercen efecto sobre la causa fundamental de la enfermedad, aunque hay pruebas recientes que el tratamiento con propiltiouracilo disminuye las inmunoglobulinas estimulantes del tiroides.
El tratamiento se sigue con los datos clínicos como pulso y peso de los pacientes, son útiles las concentraciones hormonales, así como el índice de tiroxina libre (TL4), para valorar el tratamiento.
Con el tratamiento no se logran remisiones duraderas significativas, menos del 40 % de los pacientes remiten con tratamiento antitiroideo.
El metilmercaptoimidazol tiene una potencia diez veces superior al PTU. 100 a 300 mg de PTU c/6 a 8 hs equivalen a 10 a 40 mg de metimazol c/12 hs.
Los efectos colaterales como fiebre, exantema, neuritis y poliarteritis, se dan en un 3 a 12 % de los casos, mientras que las complicaciones graves como agranulocitosis o anemia aplásica, solo se dan en un 1 % de los casos, si se detecta reducción del recuento de leucocitos, se suspende el medicamento.
Iodo radioactivo
Se ha usado en tratamiento de grandes series, no tiene el riesgo potencial de la cirugía de la lesión recurrencial, o del hipoparatiroidismo, pero puede llevar al mixedema permanente, requiere a veces la repetición del tratamiento y se lo relaciona a leucemia y cancer oseo, además de trastornos genéticos en la progenie del sujeto tratado.
Preparación para la operación
Metimazol hasta el eutiroidismo, iodo (lugol) por aprox. 10 dias para reducir la vascularización de la glándula, en ocasiones se asocia a propanolol para reducir la frecuencia del pulso.
La preparación con propanolol solo, puede asociarse a tormenta tiroidea en el postoperatorio y para prevenirla, debe continuarse por varias semanas en el postoperatorio, pues los pacientes continuan tirotóxicos.
Resultados de la operación La tasa de mortalidad por tiroidectomía es menor del 1 %
Parálisis permanente del nervio laringeo recurrente en 0 a 3 % de los casos.
Lesión de la glándula paratiroides, con tetania consecutiva en 1 a 3 % de los enfermos sometidos a tiroidectomía por tirotoxicosis.
En 10 a 30 % de ellos, se desarrolló hipotiroidismo permanente, en tanto que en 2 a 12 % de los pacientes, de las series mundiales consultadas, hubo recurrencia del hipertiroidismo.
Las principales ventajas del tratamiento quirúrgico son: el control inmediato de la enfermedad y una menor frecuencia de mixedema, en comparación con el tratamiento con iodo radioactivo.
La tiroidectomía también permite la extirpación simultanea de cualquier carcinoma papilar incidental.
Tratamiento del exoftalmos
Los efectos del tratamiento sobre los signos oculares son variables, en general responde a todas las opciones terapéuticas.
Es importante tratar el hipotiroidismo cuando se presenta, pues este parece agravar la oftalmopatía.
Los signos y síntomas del exoftalmos maligno o grave, son: el aumento del lagrimeo, la congestión venosa y el edema conjuntival o quemosis.
El tratamiento basicamente es sintomático, se deben proteger los ojos del viento y del sol. Los pacientes deben dormir en posición semisentada, para reducir la congestión venosa.
En quemosis graves, está indicada la tarsorrafia para afrontar los párpados y prevenir la ulceración de la cornea.
Los colirios de corticoides o su administración sistémica son de cierto beneficio.
Es útil la radiación externa de los tejidos retroorbitarios, pero forma cataratas. Si la presión intra orbitaria pone en riesgo la visión, debe recurrirse a la descompresión quirúrgica de la órbita o su contenido.
HIPOTIROIDISMO
ETIOLOGIA
El hipotiroidismo espontaneo, o mixedema, se debe a aplasia del tiroides, o reemplazo de la glándula por bocio no funcional, adenoma o tiroiditis.
Raras veces es secundario a hipopituitarismo
También puede originarse en tiroidectomía o tratamiento radiactivo.
Manifestaciones clínicas
La insuficiencia tiroidea en el recien nacido se llama cretinismo, no se manifiesta inicialmente debido al paso de hormonas a través de la placenta, se manifiesta durante la lactancia, lleva a un retardo mental, a menudo irreversible.
Los niños tienen un patrón de crecimiento deficiente y se debe diferenciar del mongolismo y el enanismo.
En la infancia y adolescencia se lo conoce como hipotiroidismo juvenil, el niño es más pequeño y su intelecto es deficiente, en los niños son comunes la distensión abdominal, las hernias umbilicales y el prolapso de recto.
En el adulto es una manifestación frecuente de tiroiditis linfocítica.
El 80 % de los casos se dan en el sexo femenino
En casos leves hay cansancio y aumento de peso, en los graves hay fatiga y apatía, lentos en los procesos mentales y físicos, alteración del lenguaje, existe cefalea y se desarrolla demencia.
Aumenta de peso, la piel se seca, se engrosa y se vuelve abotagada.
El pelo se vuelve seco y fragil.
Hay macroglosia y la voz es ronca.
Hay calambres musculares.
Disminución del gasto cardíaco, con alteraciones hemodinámicas que asemejan insuficiencia cardíaca congestiva.
Hay ensanchamiento de la matidez cardíaca, debido a dilatación del corazón o derrame pericárdico.
Ruidos cardíacos distantes, pulso bradicárdico, a veces hay hipertensión. a medida que progresa la enfermedad se presenta la disnea y derrames pulmonares.
Existe constipación, distensión abdominal por gases o ascitis
Hay aclorhidria y anemia perniciosa en 12 % de los pacientes.
En la mujeres hay disminución de la líbido, alteración de la ovulación y menorragia, en el hombre impotencia y oligospermia.
Anemia microcítica es frecuente, el ECG revela bradicardia y disminución del voltaje .
El EEG muestra actividad lenta de ondas alfa y pérdida de la amplitud.
Existe disminución de las concentraciones séricas e T3 y T4 e ITL, las concentraciones séricas de TSH están elevadas y el colesterol sérico a menudo sobrepasa los 300 mg/100 ml.
Tratamiento
Se utilizan dosis hormonales supletorias, con frecuencia L-tiroxina y la eficacia terapéutica se corrobora mediante la determinación de T4, ITL y TSH.
TIROIDITIS Tiroiditis aguda no supurativa, por lo general de causa viral y coicidente con cuadros gripales, produce fiebre, gran astenia dolor e hipotiroiodismo transitorio, recibe como tratamiento reposo y aspirina.
Tiroiditis supurativa aguda
Es la más rara, se acompaña de formación de absceso.
Se presenta después de infección aguda de vías respiratorias altas.
Dolor intenso en la parte anterior del cuello de inicio súbito, disfagia, fiebre y escalofríos.
Generalmente es unilateral, el tratamiento consiste en el drenaje.
ENFERMEDAD DE HASHIMOTO (BOCIO LINFADENOIDE)
Tiroiditis linfocítica crónica, es la forma crónica más común
Es un proceso autoinmunitario en el cual el sujeto se sensibiliza a su propia tiroglobulina y componentes celulares
Existe predisposición familiar.
Hay datos de una relación estadisticamente significativa con carcinoma papilar.
ANATOMIA PATOLOGICA
El tiroides es simétrico, pálido, firme; el tejido está infiltrado por linfocitos y hay destrucción de células epiteliales y de la membrana basal de los folículos, a medida que la enfermedad progresa, progresa la fibrosis.
Manifestaciones clínicas
Más frecuente en mujeres, edad promedio, 50 años.
Hay crecimiento del cuello, dolor e hipersensibilidad en la región del tiroides.
Puede haber dificultad para respirar y deglutir por compresión.
Disnea, aumento de peso y fatiga por hipotiroidismo.
La mayoría de los individuos son eutiroideos o hipotiroideos, pero, se describió una tirotoxicosis transitoria.
Se palpa una glándula de crecimiento difuso y consistencia aumentada.
Con frecuencia se asocia a enfermedades autoinmunes.
En ocasiones es parte de un sindrome de falla orgánica endócrina, que puede incluir enfermedad de Addison, diabetes e insuficiencia ovárica o testicular.
Datos diagnósticos
En las primeras etapas puede haber hiperfunción.
Con el progreso de la enfermedad disminuyen los valores de T4, T3 e ITL. La mayoría de las pruebas pueden ser eutiroideas, la captación puede ser baja. Se detectan anticuerpos antitiroideos en el suero. Está indicada la biopsia por punción y aspiración para descartar carcinoma.
Tratamiento
Si el tiroides es simétrico y no produce compresión, se usan dosis supresoras de hormona tiroidea.
Si hay signos de compresión o se demuestra carcinoma papilar asociado, se realiza tiroidectomía subtotal o total.
Deberá continuarse en el período postoperatorio con tratamiento supresor con hormona tiroidea y posteriormente con tratamiento supletorio.
TIROIDITIS SUBAGUDA
Tiroiditis granulomatosa, de células gigantes, epidemica, de de Quervain.
Edad de inicio: 3 a 70 años, media 40 años.
Mayor frecuencia en mujeres, del 60 al 100 %, no se considera que tenga origen viral ni autoinmunitario.
La glándula suele estar adherida a los tejidos vecinos, pero a diferencia del estruma de Riedel, puede liberarse por disección.
Hay crecimiento de los folículos, con infiltación por células mononucleares grandes, linfocitos y neutrófilos. Las células gigantes de cuerpo extraño, epitelioides, que contienen muchos nucleos, son características de la lesión.
Volpé clasificó la tiroiditis subaguda en cuatro etapas:
Etapa I – Toxicidad aguda con glándula dolorosa y tumefacta, síntomas tirotóxicos que duran uno a dos meses.
Etapa II – Etapa de transición o eutiroidea, gl. aumentada de tamaño, dura y no dolorosa, M.B. normal, eritrosedimentación elevada.
Etapa III – Fase de compensación o hipotiroidea, ocurre dos a cuatro meses después del inicio.
Etapa IV – Remisión o recuperación que puede ocurrir en término de uno a seis meses.
Casi todos los pacientes manifiestan edema y dolor del tiroides que pueden irradiar hacia la cabeza, el cuello y la parte anterior del torax. De inicio súbito, con fiebre, malestar, fatiga, debilidad, irregularidades menstruales y pérdida de peso. El recuento de blancos suele estar normal, la eritrosedimentación elevada durante el primer mes.
La captación de 131I es baja en la etapa aguda.
La biopsia por punción o aspiración con aguja ayudan al diagnóstico.
La ACTH y los corticoides alivian los síntomas pero no alteran la enfermedad.
Se trata con prednisona, 40 mg diarios, salicilatos y hormona tiroidea.
TIROIDITIS (ESTRUMA) DE RIEDEL
Es un proceso inflamatorio crónico y raro, que afecta a uno o a los dos lóbulos del tiroides, diseminándose con frecuencia a fascia contigua, traquea, músculos, vasos y nervios. Hay quienes consideran que es una etapa terminal de una tiroiditis de Hashimoto o una tiroiditis granulomatosa.
Microscopía
Los folículos son pequeños y poco numerosos y hay un tejido fibroso denso.
El tejido cicatrizal puede producir constricción y estrechamiento de la traquea.
Puede semejar un carcinoma en base a los datos clínicos.
Es más frecuente en mujeres, edad promedio de 50 años.
Los síntomas se deben a compresión de traquea, esófago y nervio laringeo recurrente.
En casos avanzados hay hipotiroidismo y algunos pacientes tienen anticuerpos antitiroideos, los títulos son más bajos que en enfermedad de Hashimoto.
El tratamiento es la administración de hormona tiroidea, la cirugía está indicada cuando hay signos de compresión.
Puede consistir en sección del istmo, tiroidectomía o hemitiroidectomía.
BOCIO
BOCIO FAMILIAR
Producido por defectos enzimáticos heredados, suelen asociarse a hipotiroidismo, muchos permanecen eutiroideos.
El error congénito del metabolismo se hereda como rasgo autosómico recesivo, a veces como dominante.
Se altera la acumulación de iodo, almacenamiento por la glándula y acoplamiento de las iodotirosinas.
BOCIO ENDEMICO
Crecimiento del tiroides que afecta a un número significativo de habitantes de un area o región.
Entre los factores extrínsecos se destaca la deficiencia de iodo, en las zonas endémicas su contenido en el agua potable es muy bajo.
La administración profiláctica de iodo adicionado a la sal de mesa, previene el problema.
El exceso de ioduros administrados a un paciente con bocio endemico produce tirotoxicosis, enfermedad que se conoce como Jodbasedow.
BOCIO ESPORADICO
Bocio cuya causa definitiva no puede establecerse una vez descartada tiroiditis, tumor y bocio endémico.
La hipersecreción de TSH estimula el crecimiento de la glándula.
Anatomía patológica
El tiroides puede tener crecimiento difuso y superficie lisa o tener nódulos macroscópicos, puede presentar hiperplasia celular y tras la administación de iodo, se visualizan folículos grandes llenos de coloide
Manifestaciones clínicas
Igual frecuencia en los sexos en zonas endémicas, la glándula se hiperplasia aun más durante el embarazo.
En general son asintomáticos.
En hospitalizados se manifiestan los efectos físicos, psicológicos de los pacientes con bocio, puede haber síntomas de compresión, disnea, disfagia; o distensión de venas yugulares. Si los pacientes perciben dolor súbito en el cuello asociado a un rápido aumento de tamaño del mismo, se puede deber a hemorragia hacia parte del bocio, quiste o lesión degenerativa.
En etapas tempranas de la vida se produce el cretinismo endémico, con bocio ostensible y retardo mental, asociado a deficiente desarrollo físico.
Datos diagnósticos: Rx torax, para ver la traquea, sus deplazamientosy compresiones , Rx. baritada de esófago.
T4,T3 e ITL pueden ser normales.
TRATAMIENTO
En los bocios por defecto enzimático y en el esporádico, se administra tiroxina.
El endémico requiere ioduros y en ocasiones tiroxina.
El bocio sumergido en el recién nacido, con riesgo de obstrucción traqueal, puede requerir la resección del istmo.
En el bocio nodular puede estar indicada la hemitiroidectomía, nodulectomía si son varios y el tratamiento de remplazo, conviene descartar tumor.
Nódulos
En Estados Unidos cada año fallecen aproximadamente 1200 persona por cancer tiroideo.
Grupos con alto riesgo de cancer tiroideo
1) Individuos que han estado expuestos a radiación de dosis bajas en la cabeza y regiones del cuello.
2) Aquellos en los que otro miembro de la familia tiene carcinoma medular del tiroides, ya que este, se puede transmitir como rasgo autosómico dominante.
Pruebas diagnósticas para diferenciar lesiones benignas y malignas
A la exploración física, casi todos los cánceres son duros e irregulares.
Nódulo de crecimiento rápido e indoloro.
Ganglios linfáticos aumentados de tamaño.
Fijación de la glándula.
Prácticas complementarias
Gammagrafía Radiactiva
Permite visualizar areas de hipocaptación o nódulos fríos
Ultrasonografía de modo B
Permite detectar si el nódulo es quístico, pocos carcinomas son quísticos, a excepción de algunos tumores papilares.
Punción biopsia o punción aspiración.
Los pacientes que hayan tenido exposición a la radiación y presenten nódulos múltiples o solitarios, de cualquier manera deben operarse.
TUMORES BENIGNOS
Los adenomas benignos del tiroides se clasifican como embrionarios, fetales, foliculares o microfoliculares, según sus características histológicas predominantes.
Macroscopía
Lesiones envueltas en una cápsula definida, rodeada por una zona delgada de tej. tiroideo comprimido.
Microscopía:
Arquitectura uniforme
Mitosis raras
No invasión linfática ni de vasos sanguineos.
Manifestaciones clínicas: Crecimiento lento de un nódulo.
La hemorragia dentro del tumor puede dar dolor súbito y rápido aumento del tamaño.
Gammagrafía indica nódulo caliente, tibio o frío.
Tratamiento
Biopsia por puncion o aspiración
Hemitiroidectomía subtotal
Tratamiento supletorio que reduce las recurrencias.
TUMORES MALIGNOS
CARCINOMA PAPILAR
Junto al folicular se los conoce com cánceres tiroideos diferenciados.
El papilar es el más común, constituye las dos terceras partes de los cánceres tiroideos y tres cuartas partes en los niños.
Más de la mitad de los casos se manifiesta antes de los 40 años de edad, con una frecuencia máxima en 3ª y 4ª decada de la vida. Más frecuente en el sexo femenino 3:1.
Anatomía patológica
Consta de epitelio tiroideo columnar dispuesto en proyecciones papilares con tallos conjuntivos vasaculares.
Tiene depósitos localizados de calcio, concéntricos, cuerpos de psamoma.
A menudo tienen elementos papilares como foliculares.
Es el que crece con mayor lentitud y se vuelve más maligno con la edad.
Hay pruebas que el crecimiento de este tumor está favorecido por TSH, se disemina hacia la glándula y a los ganglios regionales.
En 80 % de los casos es multicéntrico.
Puede dar Mtts. pulmonares y oseas que acumulan iodo radiactivo, especialmente por sus elementos foliculares y favorecen su tratamiento, una vez realizada la tiroidectomía total.
Después de la cirugía se indican dosis supresoras de hormona tiroidea. Tiene buen pronóstico, aunque empeora después de los 50 años.
CARCINOMA FOLICULAR
Es el elemento predominante en una cuarta parte de los tumores malignos del tiroides, la lesión tiende a presentarse en grupos de mayor edad, con una frecuencia máxima en el quinto decenio. Es tres veces más común en las mujeres que en los hombres.
ANATOMÍA PATOLOGICA
Macroscópicamente, el tumor parece encapsulado. En el examen histológico la lesión tiene folículos, pero las células están apiñadas y se reconocen como un adenocarcinoma. La luz de los acinos está desprovista de coloide.
Presenta invasión capsular y vascular.
La multicentricidad es mucho menos común que en el ca. papilar.
El potencial maligno sobrepasa al del ca. papilar. Aunque puede haber diseminación hacia ganglios linfáticos regionales en 15 % de los casos, predomina la diseminación hematógena a sitios distantes como hueso, pulmón e higado y a menudo se presenta en etapa temprana.
Manifestaciones clínicas
Antec. de bocio
Nódulo
Ganglios cervicales, en ocasiones
Metástasis que captan el iodo
Mtts. pulmonares y oseas.
TRATAMIENTO
Tiroidectomía subtotal o total
Extirpación de las cadenas ganglionares comprometidas.
Tratamiento con dosis supresoras de L tiroxina para inhibir TSH.
Tratamiento con iodo radiactivo en dosis de 30 mC y si tiene MTTS 150 mC.
La radioterapia externa es útil cuando el cáncer invadió traquea y esófago, o para lesiones metastásicas que no captan iodo radiactivo.
Quimioterapia en casos de tumores con mtts. que ya no captan iodo radiactivo, se usa doxorrubicina.
TUMORES DE CELULAS DE HURTLE
Contienen láminas de células con citoplasma eosinofílico.
Algunos son carcinomas evidentes y presentan invasión de la cápsula, metástasis a ganglios y a otros órganos.
Existen lesiones de aspecto benigno que pueden producir metástasis ulteriores.
Se recomienda la tiroidectomía total en pacientes con claros signos de carcinoma y en las lesiones de aspecto benigno, hemitiroidectomía y control.
CARCINOMA MEDULAR
Es un tumor de células C (antiguamente llamadas parafoliculares), productoras de calcitonina, que es una hormona que cuando se la inyecta en los animales de experimentación, reduce la concentración sérica de calcio al inhibir la resorción osea, en algunos mamiferos es una hormona funcional que evita la hipercalcemia, sin embargo en el ser humano nunca se ha demostrado esa función.
Las células C derivan de la cresta neural y son parte del sistema APUD.
Anatomia patológica
Histología
Se encuentran racimos de células redondas o poliédricas, parecidas a las células del carcinoide, o fusiformes, parecidas a fibroblastos, separadas por zonas de colágena o amiloide. El encontrar amiloide en el estroma del tumor, es diagnóstico.
Los tumores varían desde un tamaño microscópico hasta 10 cmts. o más de diámetro.
En casos familiares, siempre ocurre multicentricidad bilateral, en casos esporádicos se trata de nódulos únicos.
Se disemina a ganglios y al mediastino, posteriormente da Mtts. a distancia,pulmón, hígado, suprarrenales, hueso.
58 % de los casos son mujeres, 27 % de los casos han sido familiares, el tumor de este tipo se hereda como un rasgo autosómico dominante.
Síntomas
uno o múltiples nódulos
Adenopatía cervical
Disfonía o disfagia
Diarrea es un síntoma común y ocurre en 30 % de los pacientes.
De 2 a 4 % tiene hiperplasia adrenocortical y síndrome de Cushing, se ha demostrado que por producción ectópica de ACTH.
Otros enfermos presentan cálculos renales y síntomas de feocromocitoma
Este tumor en los casos familiares participa de lo que se llama neoplasia endócrina múltiple tipo II (NEM II).
La NEM II A, carcinoma medular, feocromocitoma, e hiperparatiroidismo.
La NEM II B, carcinoma medular, feocromocitoma, neuromas en la mucosa de los labios, lengua y conjuntiva, ganglioneuromas del intestino y aspecto marfanoide
Diagnóstico
Determinación de calcitonina sérica por RIA, en un paciente con una masa tiroidea.
Antígeno carcinoembrionario ACE
Tratamiento
No responden al iodo radiactivo ni a la tiroxina, no responden a la radiación externa, por lo que el tratamiento de elección es el quirúrgico, tiroidectomía total, debe realizarse disección ganglionar uni o bilateral del cuello.
CARCINOMA ANAPLASICO
Los carcinomas no diferenciados constituyen 10 % de los tumores malignos del tiroides.
Por lo general se presentan después de los 50 años de edad.
La relación entre hombres y mujeres es de 1,3:1
Puede provenir de un tumor diferenciado, el 50 % de los pacientes está en el 7º u 8º decenio de vida.
El tumor no está encapsulado y puede extenderse fuera de los límites de la glándula, invadiendo estructuras adyacentes.
Histología
Desde células fusiformes hasta las gigantes multinucleadas, hay numerosas mitosis, puede haber zonas de carcinoma papilar o folicular.
Los pacientes generalmente presentan crecimiento doloroso del tiroides, el cual a menudo está fijo y no se desplaza con la deglución, produce compresión y presenta ganglios.
Progresa rapidamente.
Da mtts. en pulmones y huesos.
Tratamiento
Tiroidectomía total, disección modificada de cuello, traqueostomía definitiva en algunos casos.
La radioterapia externa para aliviar el dolor.
El iodo radiactivo no es efectivo.
Se realizan algunos ciclos de quimioterapia con Doxorubicina, vincristina y clorambucilo.
LINFOMA Y SARCOMA
El linfoma es raro, muchas lesiones antes se diagnosticaban como carcinomas anaplásico.
Solo se han diagnosticado 13 casos de enfermedad de Hodgkin con origen primario en el tiroides.
Cuando el tumor está circunscripto, está indicada la tiroidectomía total, con radioterapia de los ganglios cervicales.
CARCINOMA METASTASICO
Se presentan metástasis en el tiroides en 2 a 4 % de los pacientes que fallecen por enfermedad maligna. Los carcinomas broncógenos constituyen 20 % de las metástasis tiroideas secundarias, en otra serie la mtts. más común fue el hipernefroma, la edad promedio en esta serie fué 56 años.
CIRUGÍA DEL TIROIDES
Biopsia por punción con aguja de Vim Silverman
Biopsia por aspiración
Nodulectomía
Hemitiroidectomía, también llamada lobectomía, que puede ser total o subtotal, dejando un remanente de glándula.
Tiroidectomía subtotal o total.
Tiroidectomía total con vaciamiento uni o bilateral ganglionar cervical. (Operación comando)
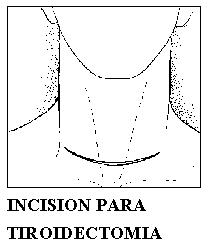
Se realiza una incision transversa o en collar en la región inferior del cuello, sección de piel, celular y músculocutaneo del cuello; disección digital o roma con gasita montada hasta por encima del borde superior del cartílago tiroides, por arriba y hasta el hueco supraesternal por abajo, por delante de la linea blanca, condensación de la aponeurosis cervical superficial y de la aponeurosis cervical media, también llamada hoja superficial de la aponeurosis cervical profunda.
Se abre la linea blanca, se rebaten los músculos esternocleidohioideo y esternotiroideo, algunos autores los seccionan próximos a su inserción superior, para no denervarlos pues la inervación les llega por el asa del hipogloso desde abajo, la elección de la sección muscular depende del tamaño de la pieza operatoria en ocasiones.
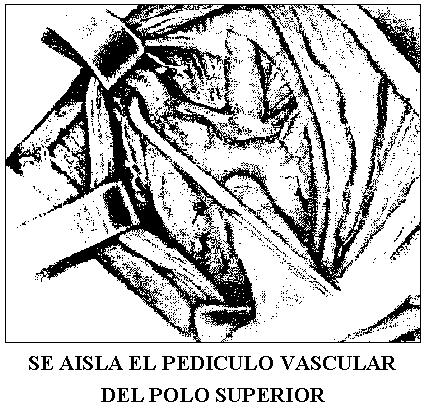
Se lateraliza el lóbulo identificando las venas tiroideas medias que se ligan y seccionan entre doble ligadura; esto permite visualizar el polo superior e inferior.
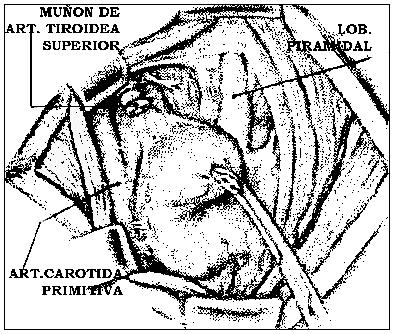
Se secciona el liganento suspensorio de la glándula y se procede a ligar desde adentro el pediculo superior, constituido por la arteria y venas tiroideas superiores, entre dobles ligaduras, debe tratarse de no lesionar el nervio laringeo superior, la rama externa de este nervio es la que debe protegerse.
Después se retrae la glándula en sentido medial y superior para identificar y ligar los vasos tiroideos inferiores, e identificar el nervio laringeo recurrente para no lesionarlo.
En este punto puede optarse por una lobectomía total en caso de un tumor, o puede dejarse un remanente se 2 a 4 gs de tejido tiroideo posterior en quienes la operación se realizo por hipertiroidismo primario.
Durante la exposición de la superficie posterior del tiroides, deben identificarse y conservarse las paratiroides y su pedículo vascular.
Mediante disección cortante se diseca luego el lóbulo separándolo de la superficie de la traquea y se libera luego el istmo de la parte anterior de la traquea.
Si existe un lóbulo piramidal se extirpa en este momento.
Cuando se extirpa un lóbulo por una lesión que resulto benigna, se aproximan los bordes anterior y posterior del lóbulo remanente. En caso de hipertiroidismo, donde dejamos un tejido remanente habiendo hecho previamente una corona de pinzas delicadas, tipo mosquito, como hemostasia transitoria de los vasos del parénquima, se realizan puntos transfictivos de los pequeños pedículos formados y luego se aproximan los bordes externo e interno de la navícula formada.
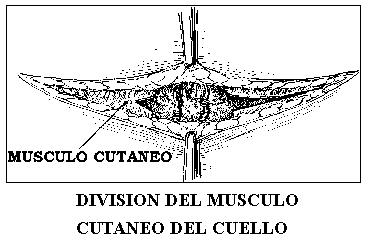
Se controla hemostasia, se cubre con los músculos esternotiroideos y esternocleidohioideos, se deja un drenaje laminar en la zona quirúgica y se sutura en la linea blanca. Se suturan los bordes de los colgajos superior e inferior, aproximando los bordes seccionados del músculocutaneo del cuello y por último se aproximan los bordes de piel con agrafes de Michel o suturas con grapadora mecánica.




HIPOPARATIROIDISMO
Esto es más frecuente como complicación de la cirugía tiroidea, por extirpación de la glándula, traumatismo o desvascularización.
El hipoparatiroidismo transitorio puede presentarse tras la resección de un adenoma paratiroideo, o de la mayor parte de tejido en una hiperplasia paratiroidea.
El hipoparatiroidismo idiopático es una enfermedad rara de causa desconocida, se han detectado en algunos de estos casos anticuerpos antiparatiroideos
Puede tener como motivo de consulta signos de hipocalcemia y gran aumento de la excitabilidad neuromuscular.
Cuadros espontaneos de hipocalcemia y tetania .
Signos provocados: Chvostek Al percutir la región maseterina
Trousseau: por estimulación se produce la mano de partero (Espasmo carpopedal)
El ECG muestra prolongación del intervalo QT
Tratamiento con gluconato de calcio por vía EV
Calcio oral
En hipoparatiroidismo permanente, 50.000 a 100.000 unidades diarias de vitamina D
Se dosa PTH en quienes están recibiendo tratamiento por hipoparatiroidismo posoperatorio permanente, cuando se detecta PTH, se reduce gradualmente las dosis de vitamina D.
Debe evitarse una dieta rica en fosfato u oxalato, anticonvulsivos y tranquilizantes, que reducen la absorción del calcio a nivel intestinal.
Debe evitarse la ingestión de estrógenos que impiden la remoción de calcio oseo.
Debe evitarse la fursemida que aumenta la eliminación de calcio por orina.
HIPERPARATIROIDISMO
Se puede presentar por hiperplasia, adenomas y aun carcinomas de paratiroides. También tumores no paratiroideos que producen una sustancia similar a la hormona
También es posible que un paciente con un hiperparatiroidismo secundario debido a enfermedad renal o intestinal, desarrolle hipercalcemia.
Adenomas de células principales
Adenomas de celulas claras
Adenomas de células oxífilas
El diagnóstico de adenoma se hace por la presencia de una glándula hipercelular grande y otras normales.
Las hiperplasias se encuentran en pacientes con hiperparatiroidismo familiar y en las NEM.
El carcinoma de paratiroides es raro y no representa más del 1 % de las series no seleccionadas. Se puede pensar en carcinoma cuando hay hipercalcemia y una masa palpable en el cuello
La invasión capsular puede no ser indicativo de carcinoma, la recurrencia post quirúrgica es un dato de malignidad.
Es rara la muerte del paciente por crecimiento y diseminación del tumor. Es más común que la morbilidad y mortalidad ocurran por hipercalcemia persistente progresiva
La hipercalcemia tambien puede ser producida por mtts. de tumores en hueso o por tumores que producen una sustancia parecida a PTH, a este síndrome clínico asociado a hiper calcemia e hipofosfatemia se lo denomina seudohiperparatiroidismo o hiperparatiroidismo ectópico.
La hipercalcemia del cáncer mamario sin mtts. oseas sería debida a un esterol similar a la vitamina D
La prostaglandina E2 produce hipercalcemia por estímulo de la resorción osea y es un agente causal de la hipercalcemia que se produce en pacientes que tienen tumores malignos.
El hiperparatiroidismo se presenta muy raras veces antes de la pubertad, la edad más común es entre los 30 y los 70 años.
Es más común en mujeres que en hombres, relación 2:1
Síntomas
Se manifiesta por nefrocalcinosis, (disminución de la función renal). Hipercalcemia, mayor eliminación de fosfatos, que originan una alcalosis urinaria relativa y la precipitación de calcio a nivel renal.
Osteitis fibrosa, (resorción osea subperióstica) desmineralización osea
Artralgias
Debilidad muscular
Cálculos renales de fosfato de calcio recidivantes.
Síntomas siquiátricos, depresión, fatiga
hipertensión por aumento del calcio y por daño renal.
Ulceras y pancreatitis
Queratitis en banda
Datos Diagnósticos
Determinaciones de calcio (elevado), fosfato (bajo), PTH, Fosfatasa alcalina (elevada) y cloruro (elevado por encima de 102 meq)
Biopsia osea
Densitometría osea
Radiografías oseas (Craneo apolillado), lesiones costales
Radiografías de los riñones
Localización de las glándulas paratiroides hiperfuncionantes.
TAC de torax y cuello, gammagrafía con metionina selenio, 99Tc
El masaje del lado del cuello en que se encuentra el adenoma da un aumento de la hipercalcemia, en el lado contrario es negativo y mantiene sus niveles.
Cateterización selectiva de venas tiroideas y dosaje de PTH.