CLASE DE SEMIOLOGIA Y ANATOMIA DE ANO Y RECTO
El ano es un conducto implantado en el perineo posterior, que tiene una longitud de 2 a 3 cm.
Se extiende desde la unión mucocutanea hasta la línea pectinea.
El aparato esfinteriano del ano comprende 3 grupos musculares:
El esfinter interno: constituye un engrosamiento de las fibras musculares circulares del recto, el límite inferior de este músculo corresponde a la línea Blanca de Hilton. Es un músculo involuntario.
El esfinter externo: Comprende tres grupos de fibras, subcutaneo, superficial y profundo; es voluntario.
El grupo muscular profundo se continua con los haces pubo-rectales del elevador del ano.
El elevador del ano: Forma un embudo insertado en la pelvis, confluyendo hacia el recto.
Tiene tres haces:
– Ileocoxigeo
– Pubocoxigeo
– Puborectales
Se completa hacia atrás con el músculo isquiocoxigeo.
EL RECTO: Es el segmento preterminal del tubo digestivo, alojado en la excavación pelviana.
Se extiende desde la línea pectinea hasta la unión rectosigmoidea, aproximadamente a nivel de la 3ª vértebra sacra. Mide aproximadamente 12 cm de largo, con un diámetro aproximado por su extensibilidad a 12 cm. Normalmente vacío se aplican sus paredes anterior y posterior, una contra otra.
El límite inferior es la línea pectinea, es la unión embriológica y macroscópica entre el ano y el recto, se llama así porque asemeja a un peine.
Intervienen en su constitución: Valvas, pilares y papilas de Morgagni, que constituyen criptas de Morgagni
En las criptas de Morgagni, desembocan las glándulas de Chiari, glándulas sudoríparas atróficas en nuestra especie, cuya inflamación produce trayectos fistulosos y abscesos perianales.
Las válvulas de Houston, normalmente son tres: La 1ª y la 3ª están a la izquierda , la 2ª ocupa el lado derecho.
Cada una ocupa un tercio de la circunferencia y adopta la forma semilunar con la concavidad hacia arriba; describen un plano inclinado en espiral que aparentemente favorece la progresión del cilindro fecal.
La unión rectosigmoidea representa un estrechamiento a la luz rectal.
IRRIGACION
Hemorroidal superior: Rama terminal de la mesentérica inferior.
Hemorroidal media: Rama de la hipogástrica.
Hemorroidal inferior: Rama de la pudenda interna.
Sacra media rama inferior de la aorta.
Vesical inferior.
La sangre venosa recogida por la hemorroidal inferior desagota en el sistema porta, los otros pedículos van a tributarias de la vena cava inferior.
Distribución arterial y venosa horaria, de los paquetes primarios.
Los paquetes hemorroidarios primarios se distribuyen siguiendo el patrón impuesto por la hemorroidal superior, de modo que se ubican en horas 3, 7 y 11.
INERVACION
Simpática: Plexo presacro o nervio hipogástrico, que a su vez da origen a los plexos pelvianos y que acompañan en su trayecto inicial a la hemorroidal superior, pero luego se separan.
Parasimpática: Plexo sacro, proviene del parasimpático sacro y sus ramas se unen a los plexos pelvianos, que llevan el simpático, pudiendo lesionarse (nervios erectores) en la resección abdómino-perineal de recto.
LINFATICOS
El drenaje linfático se hace hacia arriba, mediante los linfáticos y los ganglios que acompañan a los vasos hemorroidales superiores y mesentéricos inferiores, esencialmente a los ganglios aorticos.
Lateralmente: A lo largo de los vasos hemorroidales medios, en cada lado hacia los ganglios ilíacos internos, en la correspondiente pared lateral de la pelvis.
Pueden haber algunos ganglios en la superficie superior de los músculos elevadores del ano y en la intimidad de los ligamentos laterales del recto.
Hacia abajo: A través de los ganglios linfáticos para-rectales, en el dorso del recto y a lo largo de los plexos linfáticos, en la piel anal y perianal, los esfínteres anales y la grasa isquiorectal, para alcanzar evenyualmente a los ganglios inguinales, o a los ganglios a lo largo de los vasos ilíacos internos
Vías cortas: Ganglios de Gerota, en la concavidad del sacro.
ANAMNESIS
Edad, sexo.
MOTIVO DE CONSULTA
Dolor:
Horario del dolor en relación a la defecación: si es antes, durante o después de la defecación.
Si es permanente.
Diurno o nocturno
Si cambia con las posiciones
Dolor que aparece o se exagera durante la defecación:
Criptitis, papilitis, ulceraciones, crisis hemorroidal, cáncer ulcerado de ano
Dolor que aparece una vez terminada la defecación, incluso a veces después de un intervalo libre: Fisura anal
Dolor continuo:
– Prolapso anal
– Trombosis hemorroidal
– Abscesos anorectales
– Abscesos isquiorectales
– Cancer avanzado de recto
Dolor que no sigue el ritmo defecatorio: Dolor de la crisis tabética y de la proctalgia fugaz
Dolor que aumenta con la menstruación: Endometrosis rectal o rectovaginal.
Pujo: Contracción por modificación local del peristaltismo rectosigmoideo.
Sensación muy molesta y dolorosa, que obliga al enfermo a hacer frecuentes esfuerzos para eliminar el contenido rectal, sin conseguirlo, o eliminando una pequeña cantidad de secreción.
Tenesmo: Sensación continua de plenitud rectal, de cuerpo extraño intraampular, que conduce a frecuentes esfuezos estériles de defecación.
Ej.: Cáncer de recto, disquesia, proctitis, C.U.I.
ANOMALIAS DE LA EVACUACION
Por lesiones orgánicas, la presencia de heces acintadas, que se eliminan con gran esfuerzo.
DIARREAS
Heces líquidas.
Producción de una cantidad de heces superior a la normal, con aumento del contenido de agua y aumento del número de deposiciones.
Diferenciar las rectales de las de origen más alto.
Falsas diarreas: Escasa deposición con aumento de la frecuencia.
También se mencionan como falsas diarreas, las deposiciones líquidas que se producen en los constipados por depósito y liquefacción de las heces por acción bacteriana.
Diarreas agudas: Menos de tres semanas de duración.
Diarreas crónicas: Diarrea recurrente, o de más de tres semanas de duración.
CONSTIPACION
Disminución de la frecuencia de evacuación, en el dólico-megacolon, obstrucción, cancer, etc.
Evacuación de menos de tres veces por semana.
Obstucción brusca e intermitente en el pólipo pediculado.
Escíbalos: Heces caprinas; participacíon colónica espástica.
Expulsión de sangre
ENTERORRAGIA
Sangre líquida o coagulos
Sangre mezclada en la materia fecal
Estrías en la mat. fecal
Tiñe de rojo el agua que sobrenada
(Pólipos, cáncer, hemorroides, fisuras)
Moco: CUI, Adenoma velloso, disenterías.
Pus: Disenterías, abscesos que se evacuan, CUI, fístulas perianales
Exudados en general:
Prurito: Parásitos, hemorroides, diabetes; el prurito en las parasitosis más comunes comienza al ir a la cama.
Nota· Disentería: Enfermedad infecciosa caracterizada por la ulceración e inflamación del tubo digestivo, sobre todo del colon, con frecuentes diarreas, dolorosas y sangrantes.
Las formas más típicas son la bacteriana o la amebiana.
Antecedentes hereditarios: Carcinoma, hemorroides, colitis, pólipos, Peutz Jegger, Turcot, Gardner.
Factores cósmico-ambientales:
Antec. ocupacionales:
Hábitos defecatorios:
- Posición de pie
- Dieta, vegetales.
- Cuestiones laborales
- Letrinas
- Utilización de baños
Antec. patológicos:
- Hepatopatías
- Diabetes
- Chagas
- Constipación:
– Hemorroides
– Fisuras
– Cáncer
Antec. quirúrgicos:
- Hemorroides: Whithead
- Fisuras
- Incontinencia
INSPECCION:
Posición genupectoral
Posición ginecológica
Posición lateral izquierda de Sims: Con la pierna derecha extendida y la izquierda flexionada sobre el abdomen. (en personas asténicas, enfermos, trastornos articulares)
Buena iluminación, se utiliza una sábana para cubrir al enfermo de las nalgas para arriba.
Se separan bien las nalgas con ambas manos, se inspeccionará el orificio anal, la región perianal, las nalgas, los genitales externos, la cara interna de los muslos.
Se observarán anomalías de la piel:
- humedecidapor secreciones
- Rascado
- Orificiosfistulosos
- Eczematización
- Piodermitis
- Liquenificación
- Piel dura, acartonada, edematizada
- Rágades:Exulceraciones alargadas superficiales en el pliegue intergluteo, muy cerca del márgen anal
- Hongos
Orificios fistulosos: en ocasiones como promontorios, pues se cierran.
Abscesos: Masa inflamatoria, roja, fluctuante, superficial, otras veces puede ser profundo y no hay cambio de color en la piel.
Condilomas planos: Protrusiones redondeadas irregulares que sobresalen en la piel algunos mm, color de piel clara, bordes verticales, superficie lisa, a veces cubiertos de membrana necróticas.
Condilomas acuminados: Excrecencias papiliformes como coliflor o cresta de gallo. (humedad y suciedad)
Cancer de ano: formas vegetantes, planas, ulceradas.
Ulceraciones: fisura anal, hemorroides centinela.
Chancro: Erosión secretante de base endurecida, secreción rica en treponemas, escasa en cantidad.
Chancro blando: Producido por el bacilo ducreyi, de base blanda, de bordes tumefactos
HEMORROIDES: Del griego, haimas: sangre; roos: flujo.
Son varicosidades de los plexos venosos en la pared del canal anal y en el segmento inferior del recto.
HEMORROIDES EXTERNAS: Cubiertas por mucosa anal , por debajo de la línea pectínea. Aumentan de volumen con los esfuerzos de la defecación.
Cuando hay trombosis, las hemorroides se tornan duras, dolorosas, no se reducen.
Mariscos: Secuelas de hemorroides trombosadas y esclerosadas.
HEMORROIDES INTERNAS: Pueden prolapsarse y exteriorizarse por el orificio anal; tienen origen por encima de la linea pectinea. Pueden acompañarse de secreción catarral y prurito.
Las hemorroides lamadas externas son generalmente internas y externas, pues las generalmente afectadas son las del plexo hemorroidal submucoso o internas, ramas de la hemorroidal superior, pero posteriormente las ramas del plexo subcutaneo o externo, participan del problema, tienen 2/3 por encima de las criptas anales y 1/3 por debajo.
Distribución: depende de la división de las ramas de la hemorroidal superior, una izquierda y dos derechas.
Grados
1er Grado: Se proyectan en la luz del canal anal solo al defecar.
2º Grado: La superficie mucosa puede aparecer en el orificio anal Al realizar mel esfuerzo de la defecación, aunque retorna al canal anal, cuando la defecación ha terminado.
3er Grado: Se prolapsan más facilmente y sobresalen aun sin los esfuerzos de la defecación, sino que permanecen prolapsados posteriormente y deben ser reintroducidos con los dedos.
4º Grado: Hemorroides muy antiguas, llegan a ser tan grandes y desarrollan revestimiento cutaneo, que ya no pueden ser reintroducidas apropiadamente en el canal anal. Permanecen como una proyección constante de la mucosa anal.
Prolapso rectal
A través del esfinter anal relajado, asoman una o más capas de la mucosa rectal. Son pliegues concéntricos, para diferenciarlos de las hemorroides, que cuando prolapsan, presentan pliegues radiados.
Pueden prolapsar por el ano algunas papilas hipertróficas, en caso de papilitis.
PALPACION
Palpación de la región perianal, puede detectar abscesos, procesos indurativos, fistulosos, etc.,
TACTO RECTAL
Con guante y dedil envaselinado, se trata de relajar el esfinter aplicando el dedo en el rafé inferior (anterior o posterior), se le pide al paciente que haga un esfuerzo defecatorio y se introduce lentamente.
Al retirar el dedo observar si trae pus, sangre, o moco.
Consideraremos:
Tono esfinteriano:
- Hipertonía:
– Pectenosis, por fisura anal
– Ulceración, TBC - Hipotonía: En lesiones neurológicas o
mecánicas.
Estado de la mucosa: Papilitis, carcinoma, etc.
Sensibilidad
Estenosis: Carcinoma, proctitis
Materia fecal: Fecaloma, disquesia
Cuerpos extraños
Tumores
Organos vecinos:
- Utero
- Cuello
- Próstata
- Vesículas seminales
- Sacro, coxis
- Espacio isquio-rectal
- Espacio perianal
- Espacio rectovesical en el hombre
ANOSCOPIA
Anoscopio de Zorraquin o de Bensaude
Forma de introducirlo
RECTOSIGMOIDOSCOPIA
Rectosigmoidoscopio de García Mattas, de Turrel, miden 25 cm, el de Finochietto, gigante mide aproximadamente 35 cm y es de mayor diámetro.
Pera insufladora de Richardson
Pinza para biopsia de Daniels
FIBROCOLONOSCOPIA
Biopsia: Si la presa se hace en el canal anal, hacer anestesia local, Si se hace la biopsia de una úlcera, se debe tomar de los bordes pues sinó, se corre el riesgo de perforación. La biopsia da certificación histológica del diagnóstico.
Citología exfoliativa: Lavado, cepillado
RADIOLOGIA
Radiografía de colon por enema, con doble contraste y control radioscópico
Urograma de excreción en el ca. de recto, para descartar o comprobar infiltración vesical o ureteral.
Arteriografía selectiva de la mesentérica inferior
Linfografía
Defecografía
Ecoendoscopía para determinar el grado de infiltración y el compromiso de estructuras vecinas.
EXAMENES DE LABORATORIO
Análisis de rutina
Coprocultivo bacteriológico y micológico
Coproparasitológico y escobillado perianal
Citológía exfoliativa
C.E.A.
Anticuerpos monoclonales marcados para detectar metástasis.
TRATAMIENTO QUIRURGICO
Hemorroides:
- Hemorroidectomía:
– Salmon Hallingham
– Lockart Mummery
– Bacon
– Ferguson
– Whithead - trombectomía
Fisura Anal: Fisurectomía y esfinterotomía
Fístula perianal: Fistulectomía Transesfinteriana, extraesfinteriana, intraesfinteriana, con resección del complejo criptoglandular.
Resecciones endoscópicas de pólipos
Electrofulguración de carcinomas
Resección anterior y anastomosis. Dixon
Descenso trans-anal en aganglionosis: Op. de Swenson
Anastomosis término lateral en megacolon: Op. de Duhamel
Amputación abdómino perineal de recto: Op. de Miles
Anastomosis ileo-anales, con reservorios o «pouch»
Resecciones colónicas con bolsas continentes de Kock.
PROLAPSO RECTAL (Presentación)
PROLAPSO RECTAL y RESUMEN DE CARCINOMA DE ANO
El prolapso rectal completo (Procidencia) es la protrusión de todo el espesor del recto a través del ano. Este debe ser distinguido del prolapso parcial, el cual es solo la protrusión de la mucosa.
La incidencia de la procidencia es seis veces más frecuente en la mujer que en el hombre.
El prolapso rectal ocurre en los recién nacidos, infantes de pocos meses hasta el primer año, es poco común en la niñez y edad adulta temprana y aparece con creciente frecuencia después de los 40 años de edad. La mayoría de los pacientes corresponden a un grupo de edad avanzada.
El prolapso usualmente es un fenómeno transitorio en los infantes. La ausencia de un ángulo en la unión ano-rectal, de tal manera que el recto y el ano forman un tubo derecho, es probablemente la causa. El problema se corrige espontáneamente con el crecimiento y el desarrollo.
En los adultos el prolapso tiende a persistir y a empeorar.
La cirugía y otras injurias traumáticas son causales en unos pocos pacientes.
La laxitud de la musculatura pélvica por enfermedad neurológica o por la edad avanzada, también lleva a la procidencia en algunos pacientes.
Anomalías anatómicas y fisiológicas del recto en si, pueden ser más importantes en la mayoría de los casos.
El estreñimiento excesivo se cree que contribuye en la mitad de los pacientes.
DIAGNOSTICO
El prolapso es notado a veces por el pasaje de sangre o mucus durante la defecación.
Existen dos clases de síntomas, los relativos al prolapso en si mismo y los debidos a una pérdida progresiva de la continencia.
Durante la defecación una masa protruye y se reduce en forma espontanea inicialmente, pero eventualmente el recto prolapsa con la bipedestación y es dificil de reducir.
La pérdida de mucus y la hemorragia por la irritación de la mucosa expuesta son comunes.
La incontinencia puede ser parcial o completa, los pacientes con gran prolapso no experimentan el normal llamado defecatorio y esforzándose vigorosamente pueden eliminar pequeñas “bolitas” fecales varias veces al día, estas bolitas pueden también caer del recto durante la deambulación.
Los laxantes producen heces líquidas que son incontrolables.
Es importante realizar exámenes con los pacientes en “cuclillas”.
El prolapso mucoso (hemorroidal) es una pequeña proyección simétrica de 2 a 4 cm de longitud, con pliegues radiales y que a la palpación entre los dedos revela solo dos capas de mucosa.
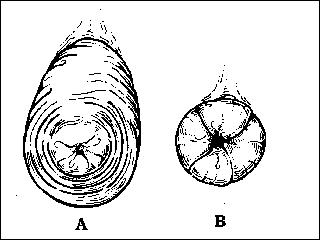
Diagnóstico diferencial entre: A.- Prolapso rectal verdadero,
con pliegues circunferenciales y B.- Prolapso de la mucosa,
con pliegues radiales.
Los esfínteres son normales en los niños y usualmente laxos en los adultos con prolapso mucoso.
La procidencia de larga duración casi siempre está asociada con esfínteres laxos y un orificio anal entreabierto cuando los gluteos son entreabiertos para la inspección.
La integridad de los esfínteres y la habilidad de los pacientes para contraerlos deben ser evaluadas.
La procidencia protruye hasta 12 cm del ano, los pliegues mucosos son concéntricos y la luz del recto se ubica posteriormente debido a la presencia de intestino delgado y epiplon mayor en el fondo de saco de Douglas, sobre la pared anterior.
La palpación confirma una gran masa de tejido y el grosor de la pared rectal dispuesta en dos planos superpuestos, en toda la circunferencia.
TRATAMIENTO
El prolapso en los niños es tratado con medidas conservadoras, corrección de la constipación, la indicación de no hacer esfuerzos por períodos prolongados, defecación semiacostado (recostado), disponiendo el tronco en un plano inclinado y cerrando las nalgas entre los movimientos intestinales.
La corrección operatoria es necesaria solo en los niños con retardo mental, enfermedad neurológica o procidencia incarcerada.
El prolapso mucoso en adultos es tratado con ungüentos astringentes locales, corticoides tópicos, presión digital y si no responden a estas medidas, puede plantearse la hemorroidectomía y resección de la mucosa redundante.
El prolapso rectal, en cambio, requiere corrección quirúrgica tan pronto el diagnóstico es hecho; el prolapso persistente, además, debilita los esfínteres y hace que la restauración de la función normal sea dificil o imposible.
Los pacientes añosos o inestables son tratados circundando los esfínteres con sutura de alambre o una tira de malla de polipropileno. Procedimiento de Tiersch.
Esta simple operación requiere dos pequeñas incisiones en el perineo. Corrientemente esta técnica es usada en pacientes de alto riesgo.
Varias técnicas de reconstucción perineal son recomendables, pero ellas han sido suplantadas por el más satisfactorio acceso abdominal.
A través de una incisión abdominal inferior, el recto es movilizado y fijado al sacro con suturas o con un cabestrillo de malla de Teflón o Marlex o una esponja de Polivinilo (Ivalón), esta operación conocida como el procedimiento de Ripstein es exitosa en el 90 a 98% de los casos y es bien tolerada, incluso en pacientes de alto riesgo.
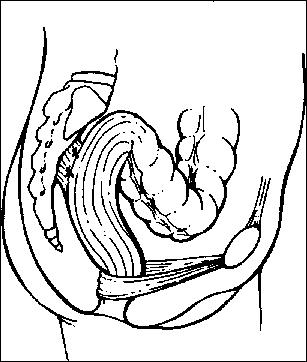
Proctopexia abdominal. El recto
movilizado por completo se fija
a la fascia presacra con puntos
de lino o seda.
Operación de cabestrillo rectal. Se coloca
una banda de 5 cm de Teflón o malla de
Marlex alrededor del recto completamente
movilizado y se sutura a la fascia presacra.
La resección del colon sigmoides se realiza si el colon es redundante y el paciente está en muy buenas condiciones quirúrgicas.
La incontinencia persistente a pesar de la reducción permanente del prolapso obscurece los resultados en los pacientes ancianos. Los procedimientos operatorios para fortalecer el tono de los esfínteres debilitados, son raramente exitosos.
Una cuidadosa anamnesis para valorar el grado de incontinencia y estudios electromiográficos, así como de presión intrarrectal y defecografía son necesarios antes de decidirse a una reparación quirúrgica de la incontinencia.
Una de las técnicas de mayor uso a tal fin es la de Sir Alan Parks, también llamada de la superposición de los cabos esfinterianos.
TUMORES MALIGNOS DEL ANO
CARCINOMA EPIDERMOIDE
El carcinoma epidermoide del ano constituye aproximadamente el 2% de los cánceres del intestino grueso.
Aunque varios tipos histológicos fueron descriptos:
Carcinoma de células escamosas
Carcinoma de células basales
Carcinoma de células basaloides-escamosas
Carcinoma cloacogénico
El patrón histológico carece de importancia para el médico clínico.
El manejo depende de la localización del tumor, de la profundidad de la invasión y de la presencia o ausencia de metástasis.
Estos tumores se extienden directamente dentro de los esfínteres, al tejido perianal, a la vagina y a la próstata.
El carcinoma epidermoide metastatiza hacia arriba a través de los linfáticos del recto, así como hacia abajo, a los ganglios linfáticos de la ingle.
La diseminación hematógena ocurre por vía de la vena porta, por las venas sistémicas o por ambas vías a la vez, dependiendo de la localización de la lesión.
Las causas predisponentes pueden ser: la inflamación crónica (fisura, fístula, enfermedad venérea) y la irradiación.
El carcinoma epidermoide es más común en la mujer, siendo su promedio de edad de comienzo, la sexta década de la vida.
SINTOMAS
Hemorragia, dolor y masa, son los síntomas usuales, el prurito, drenaje y los cambios en el hábito intestinal, también ocurren.
El tamaño y la exacta localización del tumor, la profundidad de la invasión y la presencia de metástasis deben ser determinadas.
Cerca de un tercio de los cánceres epidermoides son erroneamente diagnosticados como lesiones benignas, hasta que la biopsia demuestra lo contrario.
TRATAMIENTO
Las pequeñas lesiones en la piel perianal y en la unión ano-cutánea, bien por debajo de la línea pectínea, son tratadas por resección local o irradiación, si no infiltran los esfínteres o el septum rectováginal.
La terapia tradicional es la resección abdómino-perineal para los tumores grandes e invasivos y para aquellos que comprometen la línea pectínea, recientemente sin embargo, excelentes resultados han sido reportados con el uso de terapia radiante, con o sin el uso de quimioterapia (usualmente mitomicina C), seguida por una apropiada cirugía, en muchos casos la resección abdómino-perineal no fue requerida, por la muy buena respuesta del tumor.
Las metástasis inguinales son tratadas por terapia radiante o por la disección de los ganglios linfáticos.
Un promedio de sobrevida de más del 60 % a cinco años es esperado para los pacientes tratados por terapia tradicional, un mayor seguimiento y más pacientes son requeridos para evaluar los nuevos protocolos que parecen ser muy efectivos en el corto tiempo.
OTROS TUMORES
MELANOMA
El melanoma es una rara lesión, pigmentada o amelanótica, que puede parecer una hemorroides trombosada o un pólipo mucoso.
Este tumor causa síntomas triviales, metastatiza tempranamente y es altamente letal, el tratamiento es quirúrgico y agresivo, con reseción abdómino-perineal o una posterior exanteración pelviana.
ADENOCARCINOMA MUCINOSO
Se origina en las glándulas anales y causa fístulas ano-rectales recurrentes, la resección abdómino-perineal es necesaria para este tipo de tumor.
ENFERMEDAD DE BOWEN ANO GENITAL
Es un carcinoma de células escamosas, crónico, “in situ”.
El prurito anal es el síntoma usual.
Una lesión macular, fisurada, o una lesión roja, aterciopelada, ulcerada, debe ser biopsiada para establecer el diagnóstico. La escisión amplia con injerto de piel si es necesario, es aconsejada, porque la enfermedad de Bowen puede progresar a un cáncer invasivo.
ENFERMEDAD DE PAGET EXTRAMAMARIO
Es un adenocarcinoma intraepitelial mucinoso , que probablemente se origine en las glándulas subepidérmicas apócrinas y compromete la epidermis secundariamente.
Macroscópicamente recuerda a muchas otras lesiones dermatológicas y el diagnóstico es hecho por la biopsia. La escisión amplia es el tratamiento de elección, este tumor puede recurrir localmente y aún dar metástasis.
BIBLIOGRAFÍA
Gastrointestinal Disease Third Edition
Sleisenger M.H. y Fordtram J.S.
Dibujos de Principios de Cirugía 5ª Edición
Shwartz, Shires, Spencer