Breve anclaje anatómico
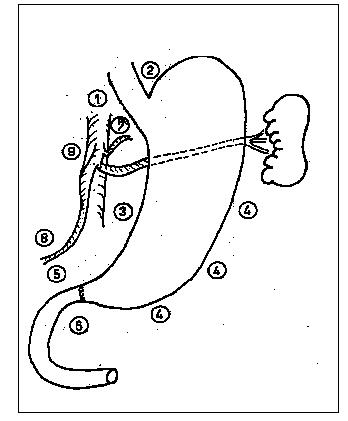
IRRIGACION ARTERIAL
Ileocólica
Cólica derecha
Cólica media
Cólica izquierda
Arcada de Riolano
Arteria marginal de Sudek o Drumond
Sigmoideas
Hemorroidal superior
IRRIGACION VENOSA
Acompaña aproximadamente a la circulación arterial, desembocan en las venas mesentéricas superior e inferior, salvo las venas hemorroidales medias e inferiores que desembocan en las ilíacas internas y en las pudendas, tributarias del sistema de la vena cava inferior.
LINFATICOS
Intramurales: Submucosos y musculares
Epicólicos: En la serosa y apéndices epiploicos
Paracólicos: Alrededor de la arteria marginal
Intermedios: Van con los vasos cólicos principales
Principales: Con la mesentérica superior e inferior
INERVACION
Parasimpático: Dependiente del neumogástrico derecho y del parasimpático lumbar.
Simpático: Dorsal.
Frecuencia
El cáncer de colon y recto sigue siendo el cáncer más común del tubo digestivo, en los hombres es el tercero más común precedido solo por el cáncer pulmonar y el de próstata; en la mujer solo es superado por el cáncer de mama.
En Estados Unidos, cada año se desarrollan 140.000 casos nuevos de cáncer colónico, alrededor de 60.000 fallecerán a consecuencia de la enfermedad.
El cáncer colo-rectal ha mantenido una frecuencia estable tanto en hombres como en mujeres desde 1940.
Afecta sobre todo a individuos de edad avanzada, su frecuencia aumenta de manera estable a partir de los 50 años, hasta alcanzar un máximo a los 80 años. La edad promedio a la que se establece el diagnóstico es a los 67 años.
Cerca de 6 a 8 % de los cánceres colorrectales se diagnostican antes de los 40 años de edad.
ETIOLOGIA
La gran mayoría parece guardar relación con factores no genéticos, se indica que los factores dietéticos tienen importancia etiológica en su desarrollo. El consumo de una dieta occidental mixta, rica en grasas animales y pobre en fibras, aumenta la incidencia del cáncer colorrectal, se ha postulado que la dieta rica en fibras disminuye el tiempo de tránsito colónico y reduce el tiempo en que las sustancias carcinogenéticas (ácidos biliares y esteroles neutros) entran en contacto con la mucosa del intestino grueso.
ANATOMIA PATOLOGICA
Distribución
Durante los últimos tres decenios ha aumentado la frecuencia de afectación del colon ascendente, de manera que hoy el cáncer de recto constituye 15 a 35 % de los casos.
El cáncer de colon ascendente aumentó a 24 % en comparación con 12 a 15 % que se notificaba antes.
Se postula que la menor frecuencia de cánceres rectales podría ser el resultado de la erradicación de pólipos rectales benignos.
Aspecto macroscópico
Las dos variantes macroscópicas más comunes son la ulcerosa y la polipoide, 10 a 15 % de los cánceres constituyen una masa voluminosa con un aspecto gelatinoso y se los conoce como carcinomas coloides.
Una variante rara es el carcinoma mucinoso intracelular o de células en anillo de sello.
En casos raros hay engrosamiento de la pared rectal, que abarca hasta la submucosa, por lo menos 5 a 7 cm, este es el carcinoma infiltrativo.
El tamaño del carcinoma, sobre todo en los polipoides, tiene que ver con la presencia de compromiso ganglionar, siendo de 50 % en los de más de 5 cm.
Aspecto microscópico
Son adenocarcinomas, en 1925 Broders dividió al carcinoma colónico, atendiendo a las características microscópicas, en cuatro tipos, de acuerdo al grado de diferenciación. Grinell encontró que podía clasificar por grados al carcinoma colónico en relación a la tendencia invasora, la disposición glandular, la polaridad nuclear y la frecuencia de mitosis.
Grado I. Estructura glandular bien diferenciada y compacta, los núcleos se mantienen cerca de la capa basal, las células tienen poca tendencia a extenderse al tejido contiguo, son raras las mitosis. BIEN DIFERENCIADO.
Grado II. Todavía conserva dispocisión glandular, pero algunas glándulas tienen dispocisión laxa, células con núcleos dispersos, en más de tres capas, células difunden hacia el tejido adyacente. Las mitosis son más numerosas. MODERADAMENTE DIFERENCIADO.
Grado III. Se pierde la estructura glandular por completo, partes del tumor muestran células neoplásicas que crecen en masas sólidas, se pierde casi toda la polaridad de las células, las mitosis son muy frecuentes. MAL DIFERENCIADO.
Los carcinomas colorrectales que producen mucina, se llaman mucinosos y tienen mayor tendencia a diseminarse tanto localmente como a distancia.
El carcinoma con células en anillo de sello, un carcinoma mucinoso intracelular raro, también tiene un pronóstico grave.
Sistemas de clasificación por etapas
Clasificación de Dukes
Etapa A: Invasión hasta la muscular propia, pero no más allá de ella, los ganglios linfáticos son negativos.
Etapa B: Implica invasión a todo el espesor del intestino, pero sin metátasis a ganglios linfáticos.
Etapa C: Denota metástasis a ganglios linfáticos, sea cual sea la profundidad de la invasión .
Dukes y Bussey hicieron un análisis completo del sistema en 1958 y analizaron la sobrevida a cinco años, hallando un 98% para los pacientes que estaban en la etapa A al momento de la operación y un 32% para los pacientes de la etapa C.
Dukes subdividió a la etapa C
La etapa C1 implica que solo los ganglios adyacentes contienen metástasis.
C2 es el tumor en que la diseminación linfática afecta a los ganglios del punto donde se ligan los vasos sanguíneos.
Se añade una etapa D para los cánceres con metástasis a distancia o con afectación de órganos adyacentes.
Modificación de Astler Coller
A. Lesiones limitadas a la mucosa
B1. Lesiones limitadas a la muscular propia, con ganglios negativos.
B2. Tumores que penetran la muscular propia con ganglios negativos.
C1. Tumores limitados a la pared con ganglios positivos.
C2. Lesiones que se han extendido a través de la pared y que tienen ganglios positivos.
Se ha sugerido que se introduzca una clasificación TNM para obtener uniformidad.
El carcinoma colorrectal se disemina por:
Diseminación directa, invadiendo la pared.
Diseminación transperitoneal.
Implantación: Se ha postulado que las células del cáncer colorrectal pueden implantarse en heridas.
Diseminación linfática: La afección de los ganglios linfáticos regionales es la forma más común de metástasis en el carcinoma colorrectal.
Diseminación hematógena: Las metástasis a distancia solo pueden ocurrir como resultado de diseminación de células malignas hacia la circulación sanguínea.
Diseminación por vía venosa: Evidencia histológica de invasión de la pared venosa, que cuando se la encuentra se asocia con mayor frecuencia de metástasis hematógenas y sobrevida más corta.
CANCER Y POLIPOS SINCRONICOS Y METACRONICOS
El cáncer sincrónico de colon y recto se define como otro cáncer presente al mismo tiempo que el cáncer índice. Su frecuencia es de casi el 5%.
En 28% de los pacientes se encuentran pólipos neoplásicos sincrónicos mayores de 5 mm.
Casi todos se encuentran en distintos segmentos quirúrgicos que el tumor índice.
Es indispensable antes de la operación realizar un estudio colónico completo mediante radiografía de colon con doble contraste y fibrocolonoscopía.
El segundo tumor colónico solo es palpable durante la operación en el 30 % de los casos (St. Mark Hospital).
El cáncer metacrónico es un segundo cáncer que se desarrolla en una etapa ulterior.
ENFERMEDADES PREMALIGNAS DEL COLON Y EL RECTO
Pólipos
1. Neoplásicos: Adenoma tubular, adenoma túbulovelloso, adenoma velloso.
2. Hamartomatosos: Juveniles, Peutz Jeghers, Cronkhite Canadá.
3. Inflamatorios: Inflamatorio o seudopólipo, pólipo linfoide benigno.
4. No clasificados: Hiperplásicos (Metaplásicos).
Adenomas: Son neoplasias que pueden experimentar transformación maligna.
Los carcinomas invasores son raros en pólipos menores de 1 cm, la frecuencia aumenta con el tamaño, no todos se transforman en cánceres.
Los adenomas tubulares constituyen el 75% de todos los pólipos neoplásicos, los vellosos el 10% y los túbulovellosos el 15%.
La tasa de malignidad para los tubulares es de 5%, en comparación con el 40% para los vellosos y 22% para los túbulovellosos.
Diagnóstico
Suelen ser asintomáticos y se los puede descubrir en los estudios de colon por enema o en las endoscopías, la rectorragia es el síntoma más común, pueden sufrir prolapso, si está en el recto y es grande.
Un adenoma velloso grande se manifiesta con diarrea líquida, mucosa.
Puede ocurrir dolor abdominal intermitente por intusucepción o espasmo recurrente.
La anemia leve a veces se produce por un pólipo ulcerado.
A menudo son múltiples y si se detecta un pólipo, está indicado un examen completo de colon por colonoscopía o radiografía de doble contraste.
Tratamiento
La resección endoscópica, siempre que se pueda o sinó la resección segmentaria de colon.
Pólipos hamartomatosos
El pólipo juvenil: Característico de los niños, aunque puede presentarse a cualquier edad, no es precanceroso. Manifestación común es la proctorragia o enterorragia.
Poliposis juvenil familiar de colon: Entidad en la que hay centenares e incluso millares de pólipos distribuidos en colon y recto. La poliposis juvenil difusa puede degenerarse.
El síndrome de Peutz Jeghers: Consiste en manchas de melanina en la mucosa bucal y en los labios, hay pólipos en intestino delgado, estómago, colon y recto. Rara vez degeneran a carcinoma.
El síndrome de Cronkhite Canadá: Se caracteriza por una poliposis gastrointestinal generalizada, asociada a alopecía, pigmentación cutánea y atrofia de las uñas. La diarrea es notable, no se ha esclarecido la causa de este síndrome, aunque es posible que guarde relación con mala absorción de grasas, proteínas y carbohidratos.
Pólipos inflamatorios
El examen histológico revela focos de mucosa normal con inflamación leve, son ocasionados por ataques previos de colitis, Crohn o amibiasis.
Pólipos linfoides benignos: Constituyen masas de folículos linfoides y son comunes en el recto.
POLIPOSIS ADENOMATOSA FAMILIAR DEL COLON
Esta es una enfermedad hereditaria, que se transmite mediante un rasgo autosómico (no ligado al sexo).
Se presentan más de 100 pólipos adenomatosos en el intestino grueso y en ocasiones invade al recto.
Manifestaciones clínicas
Enterorragia y diarrea
Diagnóstico
Colon por enema y endoscopía más biopsia
La edad promedio en que se diagnostica la enfermedad es a los 36 años, el promedio de edad en que se diagnostica el cáncer en estos pacientes es a los 39 años.
Síndrome de Gardner
Osteomatosis, quistes epidermoides y fibromas en la piel, asociados a poliposis colónica familiar. Se han incluido otras lesiones: pólipos gástricos, tumor desmoide, dientes supernumerarios, lipomas, carcinoma periampular y del intestino delgado.
Tratamiento
Todos los pacientes con poliposis adenomatosa familiar de colon deben ser sometidos a colectomía profiláctica.
Proctocolectomía total con ileostomía
Colectomía con anastomosis ileorrectal
Proctocolectomía total con anastomosis entre reservorio ileal y ano
Proctocolectomía total con ileostomía continente
Examen de la familia
La atención de la poliposis adenomatosa familiar del colon no es completa si no se examina a los demás miembros de la familia.
Cáncer colónico hereditario no relacionado con la poliposis
Cáncer hereditario específico del colon: Mayor frecuencia de cáncer colónico en los hijos de pades afectados. Puede provenir de pólipos adenomatosos o no.
Síndrome de cáncer familiar: Propensión heredada que se asocia a cánceres primarios múltiples; sobre todo, cánceres de endometrio, mamas y ovarios.
Este síndrome es conocido como Síndrome de Lynch, fue primeramente descripto por Alfred Warthin, médico patólogo de la Universidad de Michigan y considerado el padre de la genética del cáncer.
El cáncer colorrectal hereditario no asociado a poliposis (Síndrome de Lynch), es una enfermedad hereditaria, autosómica dominante, que se caracteriza por la presentación en adultos jóvenes de cáncer colorrectal, con predominio de localización derecha, exceso de tumores sincrónicos y metacrónicos y neoplasisa extracolónicas.
Enfermedades inflamatorias del intestino
El carcinoma es más común en pacientes que han tenido un largo antecedente de Colitis ulcerosa. Esto es más aplicable cuando hay afectación de todo el colon, evolución de la enfermedad por más de 10 años, e inicio del padecimiento en la infancia.
MANIFESTACIONES CLINICAS, DIAGNOSTICO Y VALORACION
Cambio en el hábito intestinal
Proctorragia o enterorragia
A veces constituyen el primer síntoma o signo, pero no necesariamente significan una lesión en etapa temprana.
Dolor abdominal
Timpanismo
Estreñimiento
Diarrea
Son ocasionados por obstrucción parcial del intestino, casi siempre por un cáncer avanzado.
El carcinoma rectal puede producir una sensación de evacuación incompleta o
Tenesmo
La obstrucción es más común en el carcinoma de colon izquierdo, en cambio el carcinoma de colon ascendente y transverso se manifiesta por debilidad y anemia.
La sangre notoria proviene generalmente de colon izquierdo, la sangre oculta del derecho.
Pérdida de peso
Anorexia
Suelen ser signos de cáncer avanzado
INSPECCION DEL ABDOMEN
Movimientos Respiratorios
Asimetrías
Tumores
Movimientos peristálticos
Distensión
PALPACION
Transversal al eje del segmento
En las fosas ilíacas
Palpación del colon transverso
Palpación del colon ascendente y descendente en los flancos, creando un plano.
Investigar si existe defensa o contractura
Buscar el sitio de máximo dolor.
PERCUSION: Matidez o timpanismo, sirve para determinar si hay distensión, para delimitar tumores, ascitis, etc.
AUSCULTACION: Ruidos hidroaereos:
– Normales
– Ausentes
– Aumentados
TACTO RECTAL
Con guante y dedil envaselinado, se trata de relajar el esfinter aplicando el dedo índice en el rafé inferior (anterior o posterior), se le pide al paciente que haga un esfuerzo defecatorio y se introduce lentamente.
Al retirar el dedo observar si trae pus, sangre, o moco.
Consideraremos:
Estado de la mucosa: Papilitis, carcinoma, etc.
Sensibilidad
Estenosis: Carcinoma, proctitis.
Rectosigmoidoscopía: Permite un examen limitado del recto y del sigmoide.
Fibrocolonoscopía: Es el estudio más completo y exacto, se puede llegar hasta el ciego, permite la visualización directa del tumor y obtener biopsia.
Radiografía de colon por enema con doble contraste
Un buen estudio permitirá detectar lesiones de hasta 1 cm de diámetro.
Es característica la imagen de hueso de manzana que produce un carcinoma avanzado de colon izquierdo.
Radiografía directa de abdomen, de pie y acostado: Se justifica en caso de obstrucción.
Radiografía de tórax: Para detectar metástasis.
Urograma de excreción: Para valorar compromiso del árbol urinario.
Cistoscopía: esta indicada cuando se sospecha invasión de la vejiga en carcinoma de recto.
Ecografía: Permite detectar metástasis hepáticas, adenopatía e invasión de vísceras vecinas.
Ecoendoscopía: Que permite valorar las lesiones en extensión, valorar la penetración de las capas, detectar el compromiso de vísceras vecinas y adenomegalias regionales.
Tomografía Axial Computada y Resonancia Magnética Nuclear: Permiten una correcta estadificación, pueden detectar implantes secundarios en vísceras y adenomegalias relacionadas con el proceso. Tienen interés especial cuando el CEA está elevado o las pruebas funcionales hepáticas alteradas.
Arteriografías: En las hemorragias de origen no determinado.
Laboratorio de análisis:
Rutina, hepatograma, proteinograma, sangre oculta en heces, hemostasia.
MARCADORES TUMORALES SERICOS
R.I.A.
C.E.A., alfa feto proteína, CA 19, CA 125, ABH (Antígeno supeficial), P53
El antígeno carcino embrionario es una glucoproteína que normalmente no se detecta en el adulto y que puede ser producida por el carcinoma colónico, es inespecífica, los cánceres gástricos, mamario y pulmonar también la producen; se ha demostrado que sirve para establecer el pronóstico, pues si está elevado en el preoperatorio es de peor pronóstico y además puede marcar, si se elevan los niveles en el postoperatorio, la presencia de una recidiva. (Control evolutivo)
MARCADORES TUMORALES TISULARES
PA 53, CA 19, ABH.
CITOMETRIA DE FLUJO Y CITOMETRIA DIGITAL
Estas técnicas sirven para valorar cuantitativamente el ADN y es factor de pronóstico, de acuerdo a que aparezca o no aneuploidía o euploidía.
TRATAMIENTO
El tratamiento de elección del cáncer colorrectal consiste en la escisión quirúrgica.
El principal origen de las infecciones postquirúrgicas en cirugía colónica son las bacterias endógenas. Si bien el colon y el recto no pueden esterilizarse por completo, una limpieza mecánica y completa de su contenido es el método más adecuado para reducir la cuenta bacteriana.
La preparación para la cirugía colónica se hace mediante antibiótico profilaxis, quimioprofilaxis, lavado mecánico por enemas, o mediante el uso de catárticos.
Entre los antibióticos más usados, se prefiere una asociación de cefalosporinas y metronidazol en el preoperatorio, repitiéndose las dosis del antibiótico si se prolonga la cirugía.
TRATAMIENTO QUIRURGICO
CARCINOMA COLONICO INTRAPERITONEAL
El objetivo es extirpar el tumor primario junto con los tejidos blandos contiguos y los linfáticos que drenan el tumor.
En la situación en que exista un tumor no resecable, se realiza una operación derivativa, para aliviar o prevenir la obstrucción intestinal.
En carcinomas múltiples de colon o carcinoma colónico asociado a pólipos neoplásicos múltiples, se puede realizar una colectomía subtotal con anastomosis entre el ileon y el rectosigmoides.
Para el carcinoma de colon derecho, la hemicolectomía derecha debe incluir la ligadura de las arterias ileocólica, cólica derecha y rama derecha de la cólica media. Se abarcan 10 a 12 cm del ileon terminal y el ileon se anastomosa a la porción izquierda del colon transverso.
Las anastomosis se realizan mediante sutura manual o técnicas de grapado.
En el carcinoma de la porción media del colon transverso, se liga la arteria cólica media cerca de su origen.
En casos de carcinomas de colon izquierdo, se realizarán de ser posibles hemicolectomías izquierdas, o resecciones segmentarias cuando no se estime conveniente encarar operaciones de gran radicalidad.
OPERACIONES DE URGENCIA
En un intestino no preparado, debido a obstrucción, perforación o hemorragia; o cuando se encuentra en forma inesperada un carcinoma colorrectal, se puede proceder a:
Resección definitiva y anastomosis, si la lesión se encuentra en el colon derecho.
Anastomosis primaria de urgencia, en resecciones de colon descendente, con colostomía transversa de descarga.
Resección de lesión y exteriorización de los extremos seccionados
Operación de Hartmann, resecando el tumor, dejando una colostomía sigmoidea y cerrando el coto rectal.
Si no se puede resecar el tumor con seguridad, como primera etapa se efectua una derivación fecal proximal por medio de una ileostomía o una colostomía transversa, en una segunda etapa se prepara el intestino, se reseca el colon (el segmento correspondiente) y se hace la anastomosis, en una tercera etapa se cierra la ileostomía o colostomía.
CARCINOMA RECTAL
Resección anterior: Es la extirpación de colon y el segmento superior del recto, con movilización parcial de este último. Se liga la arteria mesentérica inferior en un sitio distal al del origen de la arteria cólica izquierda; o en la aorta, cuando se va asociar a una hemicolectomía izquierda, por razones de radicalidad.
La anastomosis se hace por encima del repliegue peritoneal anterior.
Resección anterior baja: Se moviliza por completo el recto hasta el nivel del músculo elevador del ano. Se efectúa la anastomosis en el recto por debajo del repliegue peritoneal anterior. Se prefiere el grapado con un aparato endoluminal, a la sutura manual.
Resección abdóminoperineal: Implica la extirpación de un segmento importante de sigmoides, junto con el recto y el conducto anal. Se extirpa este último por debajo del elevador del ano, por una vía de acceso perineal. El sigmoides se exterioriza por una colostomía permanente.
TRATAMIENTO LOCAL
Se ha aplicado la electrocoagulación local o la radiación intracavitaria como tratamiento curativo primario de los carcinomas rectales bajos.
Los resultados más favorables se obtienen en pacientes con lesiones pediculadas que no exceden los 3 cm de diámetro, con grado histológico bajo y localizadas a 10 cm o menos del margen anal.
También la electrofulguración se ha realizado en tumores avanzados de recto.
Se ha aplicado radioterapia trans-operatoria al lecho tumoral, después de la resección.
TRATAMIENTO COADYUVANTE
Se ha utilizado la radioterapia antes o después de las operaciones.
Tras la aplicación de 7.000 rads previos a la resección de cánceres de recto, algunas lesiones aparentemente irresecables, luego fueron suceptibles de cirugía curativa.
Quimioterapia
El agente que más suele utilizarse para el carcinoma colorrectal es el 5 Fluorouracilo (5 FU), se lo asocia en ocasiones a radioterapia y a otras drogas citotóxicas.
CONCLUSIONES Objetivo de la clase
El cáncer colorrectal es el cáncer más común del tubo digestivo, puede recibir tratamiento principalmente quirúrgico y otra terapéuticas coadyuvantes, que permiten en algunos casos curación y en otros muchos, sobrevidas aceptáblemente largas.
Su diagnóstico en etapas tempranas puede ser ayudado por el conocimiento por parte de los médicos de la semiología clásica y el oportuno empleo de las prácticas complementarias. Esto redundará en la detección de formas más suceptibles de curación y una mejor oportunidad terapéutica para los pacientes que padecen formas avanzadas de la enfermedad.