ANATOMIA
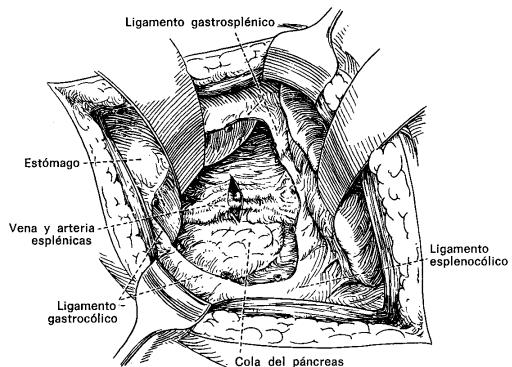
El bazo pesa normalmente de 100 a 250 g, se encuentra en una excavación limitada dorsalmente por el riñón izquierdo y la glándula suprarrenal, lateralmente por la porción costal del diafragma, cranealmente por la cúpula del diafragma, ventromedialmente por el estómago y caudalmente por la flexura esplénica del colon.
Los ligamentos del bazo son reflexiones peritoneales. El bazo se encuentra suspendido por estos ligamentos en el hipocondrio izquierdo.
El ligamento gastroesplénico, que es una continuación del gastrocólico, contiene los vasos cortos del estómago, estos vasos son las ramas terminales de la arteria esplénica y se anastomosan con la circulación gastroepiploica.
El ligamento frenoesplénico se refleja por encima del riñón y recibe entonces el nombre de ligamento espleno-renal; la porción inferior del ligamento espleno-renal, que se refleja sobre el colon, se conoce con el nombre de ligamento esplenocólico.
El ligamento espleno-renal contiene la arteria y vena esplénicas, así como la porción más distal de la cola del páncreas.
El bazo está irrigado por la arteria esplénica que es la rama mayor del tronco celíaco. Discurre por el borde superior del páncreas. La vena esplénica acompaña a la arteria en su curso por el borde superior del páncreas y se encuentra por debajo de la arteria.
La vena esplénica se une con la mesentérica superior para formar la vena porta.
MOTIVO DE CONSULTA
El aumento de tamaño del bazo, ESPLENOMEGALIA, de por si no suele dar manifestaciones locales, pero cuando el órgano adquiere grandes dimensiones , por ejemplo, en la leucemia mieloide crónica, puede ocasionar dolor gravativo o sensación de peso.
En los abscesos, en la periesplenitis y en los infartos esplénicos hay dolor punzante de rápida aparición, localizado al hipocondrio izquierdo o irradiado al hombro del mismo lado
Existen casos de ausencia congénita de bazo, ASPLENIA, se asocian con otras anomalías congénitas y se tratan de lactantes que sobreviven poco. Hay formas adquiridas en anemias drepanocíticas graves.
HIPERESPLENISMO
Aumento de una o varias funciones del bazo.
Pueden coexistir anemia con leucopenia y trombocitopenia, acompañada de médula osea activa, generalmente hiperplásica.
A veces solo están disminuídas una o dos de estas series de elementos (eritrocitos, leucocitos polinucleares o plaquetas)
Puede presntarse con ictericia por hemólisis
Se lo encuentra en la esplenomegalia congestiva, llamada antiguamente sindrome de Banti, en la cirrosis hepática, esquistozomiasis hepática, trombosis de la esplénica o de la porta,, en el sindromede Felty, enfermedad de Gaucher; a veces se observa en el lupus sistémico, sarcoidosis, linfoma, leucemia linfática crónica
INSPECCION
Si existe gran esplenomegalia, se puede ver abultamiento en hipocondrio izquierdo, visualizándose su excursión respiratoria en dirección oblicua hacia la región inguinal derecha.
PALPACION
Normalmente el bazo no se palpa en los adultos, puede palparse cuando está ptosado o desplazado hacia abajo; ej.: derrame pleural izquierdo.
Si se palpa es por que ha aumentado de tamaño en más del doble de su volumen.
En los niños su palpación es posible en una alta proporción de casos normales.
PALPACION EN DECUBITO DORSAL
Miembros inferiores extendidos, superiores a los costados del cuerpo, cabeza levemente levantada con una almohada.
Médico ubicado a la derecha, mano izquierda sobre las últimas costillas que empuja hacia adentro; apoya la mano derecha de plano sobre la pared abdominal en dirección oblicua, con el talón en fosa ilíaca derecha y los pulpejos de los dedos dirigidos hacia el reborde costal izquierdo.
Se solicita al enfermo que respire ampliamente, con el objeto de que la contracción difragmática durante la inspiración, permita el descenso del bazo.
Se asciende gradulmente después de cada inspiración, durante la espiración, hasta llegar a palpar el polo inferior o el reborde costal. A continuación se tratará de palpar sus bordes, escotadura, superficie, anotando sus características.
Es de utilidad hacer notar que en la esplenomegalia no puede introducirse la mano entre la masa palpable y el reborde costal, hecho que puede efectuarse en caso de los tumores renales.
PALPACIÓN EN POSICIÓN DE SCHUSTER
Decúbito lateral derecho, con el torax en posición intermedia entre el decúbito dorsal y el lateral derecho, la cabeza apoyada sobre una pequeña almohada, el miembro izquierdo flexionado (pierna sobre muslo) y el derecho extendido; el miembro superior izquierdo sobre el torax y apoyado.
El examinador de pie, a la izquierda del paciente, apoya sobre las últimas costillas su mano derecha y con la izquierda, con los dedos flexionados en forma de gancho, desplazándola desde la fosa ilíaca derecha, trata de palpar el reborde costal.
Se puede determinar por palpación: la consistencia, tamaño, características de su superficie, sensibilidad, frotes.
PERCUSION DEL BAZO
Paciente en decúbito lateral derecho con una almohadilla bajo el flanco derecho, con el brazo izquierdo elevado sobre la cabeza.
La percusión debe ser suave
Primeramente se delimitará el borde superior, percutiendo la región axilar yendo de arriba abajo, siguiendo las 3 líneas axilares, posterior, media y anterior. El dedo plexímetro se colocará en los espacios intercostales paralelo a las costillas; de esta manera se pasa de la sonoridad pulmonar a la matidez esplénica, luego se delimita por percusión el borde inferior, yendo del timpanismo abdominal por abajo, a la matidez esplénica por arriba.
Finalmente se delimita el polo anterior percutiendo muy suavemente a nivel del espacio de Traube. Se comienza a nivel del 10º espacio yendo desde el reborde costal hacia afuera, luego se repiten las maniobras a nivel del 9º y 11º espacio.
Auscultación
Pueden auscultarse frotes por despulimiento de la serosa, en las periesplenitis, en el infarto de bazo y en el absceso.
Rara vez se ausculta un soplo sistólico, traducción de un aneurisma de la esplénica.
RADIOLOGIA
La radiografía simple de abdomen permite en ocasiones apreciar el tamaño del órgano y con poca frecuencia, calcificaciones.
La radiografía contrastada de estómago, lo muestra desplazado hacia adentro por los tumores de bazo, mientras que el ángulo esplénico del colon se ve desplazado hacia abajo y hacia adentro en la radiografía de colon por enema.
La esplenoportografía se utilizaba para el estudio de la hipertensión portal.
ECOGRAFIA ABDOMINAL
CENTELLOGRAFIA ESPLENICA
Es otro método para estudiar la morfología esplénica, se utilizan eritrocitos que pierden su plasticidad por medio de tratamiento químico, o por el calor.
Estos eritrocitos son marcados con Cr51, o con bromo mercuro hidroxipropano (BMHP) marcado con Hg197 y reinyectados al paciente de manera que el bazo los capta.
Se pondrán en evidencia cambios de tamaño y forma.
Cuando el órgano está afectado por quistes o tumores, se evidencia una zona de hipocaptación o zona fría.
T.A.C.
Es el método de diagnóstico por imágenes más usado actualmente para detectar alteraciones en la morfología del bazo
R.M.N.
De reciente incorporación y de muy clara definición.
PUNCION ESPLENICA
Es un recurso de excepción, contraindicado ante la sospecha de quiste hidatídico, infarto esplénico reciente, absceso esplénico o trastornos en la coagulación.
Se realiza anestesia local infiltrativa, se punza con una aguja de 10 cm de longitud y 1,5 mm de diámetro que se introduce a la altura del 10º o 11º espacio intercostal.
En las esplenomegalias la punción se puede efectuar por debajo del reborde costal. Se introduce la aguja en el parénquima solo 2 cm.
Se obtienen normalmente células endoteliales del peritoneo, reticulocitos, linfocitos, escasisimos mielocitos y megacariocitos o eritroblastos.
INDICACIONES DE LA ESPLENECTOMIA
Puede llevarse a cabo como procedimiento electivo o como procedimiento de emergencia.
Procedimientos electivos
En algunos trastornos funcionales del bazo, los hiperesplenismos.
En la esferocitosis hereditaria y la eliptocitosis, que se deben a defectos autosómicoas de los hematíes, que dan lugar a un aumento de la hemólisis intraesplénica.
Enfermedades específicas del bazo
Como complemento de otras intervenciones quirúrgicas, la esplenectomía es una parte del procedimiento requerido para la gastrectomía radical, y para la pancreatectomía distal.
Aunque raros, los abscesos, quistes y tumores del bazo existen y deberían tratarse por esplenectomía.
Los aneurismas de la arteria esplénica, pueden no requerir esplenectomía, en el momento de la aneurismectomía
La esplenectomía como parte de la intevención para estadificar la enfermedad de Hodgkin.
Esplenectomías de urgencia
HERIDAS PENETRANTES
TRAUMATISMOS NO PENETRANTES: Pueden conducir a la laceración, fragmentación o avulsión del bazo y su pedículo vascular.
A menudo este tipo de traumatismo origina la formación de hematomas, estos hematomas pueden permanecer asintomáticos por un cierto tiempo, absorbiendo líquido extracelular, esto produce edema con la eventual rotura de la cápsula esplénica y hemorragia intraabdominal.
Este mecanismo se puede completar, desde varias horas después del traumatismo, a varios meses después.
También la hemorragia en 2 tiempos, se produce por progresión de la hemorragia intraparenquimatosa contenida dentro de la cápsula, hasta su estallido.
TRAUMATISMOS QUIRÚRGICOS
Los desgarros iatrogénicos de la cápsula del bazo se producen por tracción excesiva de los ligamentos durante gastrectomías, vagotomías o durante la liberación de la flexura esplénica del colon.
También pueden producirse durante la punción esplénica para biopsia, medición de presión portal, o inyección de material radioopaco.
En estos casos algunas veces se hace necesaria la esplenectomía, otras veces se realizan suturas conservadoras, o el cierre de laceraciones mediante cinta adhesiva atópica.
ROTURA ESPONTANEA
Un bazo de tamaño aumentado y enfermo, está más predispuesto a la rotura que un bazo normal.
La malaria, mononucleosis infecciosa, la fiebre tifoidea y varios linfomas, son entidades nosológicas en las que la rotura espontanea del bazo se describe con cierta frecuencia.
Casi siempre la rotura se produce como consecuencia de un golpe pequeño u olvidado
DIAGNOSTICO DE LA ROTURA ESPLENICA
Los signos y síntomas varian de acuerdo con la gravedad y rapidez de la hemorragia.
Los signos generales corresponden a los de una hemorragia interna. Taquicardia, hipotensión y si no se repone la pérdida hemática,shock.
Debería sospecharse cuando se presenta dolor intenso abdominal superior, escapular izquierdo o del hombro.
Dolor referido al hombro izquierdo o signo de Kehr
El dolor puede aliviarse en posición reclinada, se agrava con la tos o la respiración profunda.
Puede presentarse contractura abdominal variable, más intensa en cuadrante superior izquierdo.
Puede recogerse el signo de Hoffman y Salgesser, positivo también en las peritonitis.
Consiste en la producción de un dolor localizado en abdomen superior, consecutivamente a la presión del nervio frénico a nivel del cuello, su patogenia sería explicada por la contactura del diafragma por estimulación frénica y el contacto con la zona de lesión. (Signo del rebote frénico)
Los traumatismos torácicos cerrados pueden causar fracturas de costillas, que a su vez pueden lacerar el bazo.
En el examen físico se descubren signos de hemorragia intraperitoneal, tales como rigidez del abdomen, que puede ser más notable en la parte superior.
Signo de la matidez cambiante de Charles Ballance: Existe matidez en ambos flancos, pero mientras que la del costado derecho puede ser desplazada, la del costado izquierdo permanece fija. Este signo se explica por la existencia de sangre en la cavidad abdominal, parte de la cual se ha coagulado en las vecindades del bazo herido.
Casi nunca se encuentra una masa palpable en el hipocondrio izquierdo, pero si está presente y expande, es de gran ayuda.
Deben realizarse hematocritos seriados.
Una leucocitosis intensa puede acompañar a la rotura esplénica.
La presencia de sangre en la cavidad abdominal, puede confirmarse por paracentesis, la colocación de un cateter y su observación, así como los lavados reiterados pueden arrojar mayores resultados positivos en la búsqueda de hemoperitoneo, que la simple punción.
Puede aparecer distensión abdominal por ileo paralítico
La radiografía puede revelar fracturas costales, esplenomegalia, o desplazamiento de las sombras aereas de colon y estómago.
La angiografía de la arteria esplénica, es en ocasiones valiosa para diagnosticar una herida oculta del bazo.
Varias técnicas que utilizan la gammagrafía con isotopos radiactivos son útiles para establecer el diagnóstico de rotura.
GRADOS DE LESION
Creemos que las clasificaciones que se adaptan en la actualidad para categorizar cada tipo de lesión esplénica son: la Organ Injury Scale (Revisión 1994) propuesta por el comité de la Asociación Americana para la cirugía del trauma y el Abdominal Trauma Index (ATI), que se describen a continuación:
Spleen Injury Scale (1994 Revision)
| I | Hematoma Laceración |
Subcapsular, < 10% superficie. Ruptura, capsular < 1cm en profundidad. |
| II | Hematoma Laceración |
Subcapsular. 10 %- 50 % de superficie, intraparenquimatoso < 5 cm de diámetro. 1-3 cm en profundidad. No compromete los vasos trabeculares. |
| III | HematomaLaceración | Subcapsular, > 50% de superficie o expansivo. Ruptura de un hematoma capsular o central. Hematoma intraparenquimatoso > 5 cm o expansivo. > 3 cm en profundidad o que involucre vasos trabeculares. |
| IV | Laceración | Involucra vasos segmentarios o hiliares produciendo una desvascularización > 25%. |
| V | Laceración Vascular |
Bazo completamente destruido. Herida vascular hiliar, que desvasculariza el bazo. |
Avanzar un grado para lesiones múltiples, hasta el grado III
La clasificación siguiente, deviene de la publicada por Moore y colaboradores en la década del 80, el Penetrating Abdominal Trauma Index (PATI), que intentó cuantificar las complicaciones del trauma abdominal penetrante. Este score anatómico, asigno un factor de riesgo a cada órgano abdominal lesionado, con una escala de 1 a 5, según el órgano y además un número que describía la severidad de la lesión en particular, donde 1 = lesión mínima, 2 = lesión menor, 3 = moderada, 4 = mayor y 5 = máxima.
El producto del factor de riesgo por el score de cada órgano, da un score individual; se suman los scores de los órganos lesionados resultando el valor definitivo del PATI . Este estudio demostró que cuando el PATI era menor de 25 la morbilidad postoperatoria oscilaba entre el 5 y 7 %; en cambio cuando el PATI era mayor de 25 la la incidencia de complicaciones fue de alrededor del 50 %.
Este índice predictivo de complicaciones para heridas penetrantes dio origen luego al Abdominal Trauma Index (ATI), que fue aceptado para traumatismos cerrados y penetrantes de abdomen.
Abdominal Trauma Index (ATI)
| Organo | Factor de riesgo | «Score» de gravedad |
| Bazo | 3 | 1- No sangrante |
| 2- Cauterio o agente hemostático | ||
| 3- Desgarro menor o sutura | ||
| 4- Resección parcial | ||
| 5- Esplenectomía |
Indicaciones de la Esplenectomía en Trauma
- Lesión esplénica severa.
- Compromiso del pedículo.
- Importante deterioro hemodinámico.
- Heridas viscerales múltiples.
TECNICA DE LA ESPLENECTOMIA
La resección del bazo consiste básicamente en la división de sus uniones
ligamentosas y de su pedículo vascular.
Aislamiento de la arteria esplénica a través de la transcavidad de los epiplones
Cirugía General Principios y Técnicas Paul Nora 2ª Edición

Escisión del ligamento gastroesplénico y de los vasa brevia
Cirugía General Principios y Técnicas Paul Nora 2ª Edición
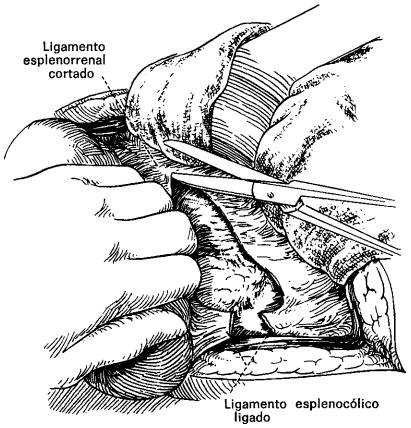
Movilización del bazo y escisión del ligamento esplenorrenal
Cirugía General Principios y Técnicas Paul Nora 2ª Edición

Sección de los vasos hiliares
Cirugía General Principios y Técnicas Paul Nora 2ª Edición
Tratamiento no operatorio
Esta conducta fue aplicada en niños y posteriormente en adultos como resultado de observar que la extirpación del bazo en numerosas lesiones esplénicas muchas veces era innecesaria.
Se indica en pacientes seleccionados, con traumatismo cerrado único del bazo, hemodinámicamente estables y que los estudios por imágenes establezcan condiciones aceptables. Es importante destacar que este tipo de tratamiento debe ser realizado en
centros con amplia experiencia y con el enfermo internado en unidades de cuidados especiales.
Para indicar una conducta no operatoria se deben reunir las condiciones siguientes:
- Traumatismo no penetrante
- Estabilidad hemodinámica
- Lesión esplénica única
- Documentación de la herida esplénica por técnicas por imágenes
- Ausencia de lesiones abdominales asociadas de importancia
- Paciente alerta
- Seguimiento y control estricto
- Necesidad < 2 unidades de sangre
Este tratamiento debe ser interrumpido de inmediato ante la aparición de signos de inestabilidad hemodinámica o de compromiso peritoneal.
Secuelas de la esplenectomía
Son casi siempre transitorias y no causan molestias:
Eritrocitosis
Trombocitosis
Leucocitosis
El sistema reticuloendotelial sufre una proliferación generalizada
Los ganglios pueden mostrar una actividad hemopoyética aumentada
Los bazos accesorios se hipertrofian
El dolor diafragmático de la incisión puede inmovilizar el hemitorax izquierdo
Se han comunicado infecciones tardías post esplenectomía
Se ha descripto septicemia neumocóccica «abrumadora» en niños sometidos a esplenectomía, con una mortalidad de un paciente cada 2000, mientras que en adultos esta complicación letal se produce cada 4000 esplenectomizados.
Se puede prevenir la sepsis mediante la administración de vacuna antineumocóccica a los esplenectomizados.
BIBLIOGRAFIA
Florez Nicolini F.; Casaretto E.A.; Relato Oficial 67º Congreso Argentino de Cirugía.
Número Extraordinario Rev. Arg. Cirugía. 1996
Nora, P. F. Cirugía General . Principios y Técnicas 2ª Edición. Barcelona España 1985
Schwartz S.; Shires G.T.; Spencer F.C. Principios de Cirugía. 5ª Edición Editorial Interamericana. Mc. Graw – Hill México 1990
Zuidema G.D. Cirugía del Aparato Digestivo III 3ª edición Editorial Panamericana Buenos Aires 1997