Agua corporal total
El agua comprende el 50% al 70% del peso corporal total. El valor real para individuos sanos es bastante estable y está en función de distintas variables, incluidas la masa de tejidos magros y edad. Las grasas tienen poca agua, de modo que los individuos esbeltos tienen una proporción de agua sobre el peso corporal total mayor que los obesos. El porcentaje de agua es más bajo en mujeres y se correlaciona con su más abundante tejido adiposo subcutáneo.
El agua del cuerpo se divide en tres compartimientos funcionales, el de las células equivale al 30-40% del peso corporal. El extracelular representa otro 20% y se divide entre el líquido intravascular, suero o plasma (5% del peso corporal) y el intersticial, extravascular o extracelular (15 %).
Líquido intracelular
Equivale al 30-40% del peso corporal total.
La composición química del líquido intracelular muestra que el potasio y el magnesio son los cationes principales y los fosfatos y las proteínas son los aniones principales.
Líquido extracelular
El volumen del líquido extracelular equivale al 20% del peso corporal, dividido en dos compartimientos principales, 5% del peso corresponde al volumen plasmático y el 15% restante corresponde al líquido intersticial o extravascular.
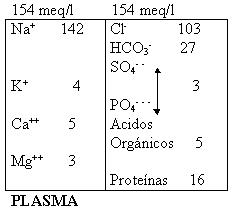
El sodio es el catión principal del líquido extracelular, el cloruro y el bicarbonato los aniones principales. Las diferencias leves en la composición iónica del plasma y del líquido intersticial se derivan principalmente de la concentración de proteínas (aniones orgánicos), más alta en el plasma.
Presión Osmótica
La actividad fisiológica y química de los electrolitos depende de: 1) Número de partículas por unidad de volumen (moles [mol] o milimoles [mmol] por litro); 2) número de cargas eléctricas por unidad de volumen (equivalentes o miliequivalentes litro) y 3) número de partículas osmóticamente activas, o iones, por unidad de volumen (osmoles [Osm] o miliosmoles [mOsm] por litro). El uso de gramos o miligramos por 100 ml, expresa el peso de los electrolitos por unidad de volumen pero no permite la comparación fisiológica de los solutos en una solucion.
Un mol de una sustancia es el peso molecular de la misma en gramos y un milimol es dicha cifra expresada en miligramos. Sin embargo, estos valores no brindan información directa del número de iones osmóticamente activos en la solución ni de sus cargas eléctricas. Los electrolitos de los líquidos corporales se expresan en base a su actividad de combinación química o “equivalentes”. Un equivalente de un ion es su peso atómico en gramos dividido por las valencia, mientras que un miliequivalente (1 meq) es dicha cifra expresada en miligramos. En el caso de iones univalentes 1 meq es igual a 1 mmol. En el de iones divalentes como el calcio y el magnesio, 1 mmol es igual a 2 meq.
Cuando se considera la presión osmótica de una solución, es más descriptivo emplear los osmoles y mimliosmoles. Estos términos se refieren al numero de partículas osmóticamente activas de una solución, aunque no depende de la capacidad de combinación de las sustancias. Así 1 mmol de ClNa, que se disocia casi por completo en sodio y cloruro, aporta 2mOsm, mientras que 1mol de sulfato de sodio (Na2SO4), que se disocia en tres partículas, aporta 3 mOsm. Un mmol de sustancias no ionizadas, como la glucosa, equivale a 1 mOsm de la sustancia.
Las diferencias de composición iónica entre los líquidos intracelular y extracelular se conservan gracias a la membrana plasmática semipermeable. El número total de partículas osmóticamente activas es de 290-310 mOsm en cada compartimiento. La presión osmótica total de un líquido es la suma de las presiones parciales de cada soluto del líquido, pero la presión osmótica efectiva depende de las sustancias que no atraviesan los poros de la membrana semipermeable. Por lo tanto, las proteínas disueltas en el plasma son la causa principal de la presión osmótica efectiva entre los compartimientos plasmático e intersticial. Es frecuente que se denomine presión oncótica coloidal.
INTERCAMBIO NORMAL DE LOS LIQUIDOS Y ELECTROLITOS
Intercambio de agua
El individuo normal consume 2.000-2.500 ml de agua / día; unos 1.500 los ingiere y el resto provienen de alimentos sólidos sea como parte de estos o como un producto de su oxidación. Las pérdidas diarias de agua incluyen 250 ml en las heces 800-1.500 ml en la orina y casi 600 ml. de pérdidas insensibles.
Las pérdidas insensibles de agua ocurren a través de la piel (75%) y pulmones (25%) y aumentan con el metabolismo hiperventilación y fiebre.
Ganancias y pérdidas de sal
En individuos normales, el ingreso diario de sal varía en la escala de 50-90 meq (3-5 g) en la forma de cloruro de sodio. El equilibrio se conserva principalmente por acción de los riñones que excretan el exceso de sal. El sudor es una pérdida de líquido hipotónico con una concentración promedio de sodio de 15 meq/l.
Las pérdidas internas de líquido extracelular en un espacio no funcional como el secuestro de líquido isotónico en una quemadura, peritonitis, ascitis o traumatismos musculares, se denomina cambio de distribución. Esta transferencia o pérdida funcional interna de líquido extracelular puede ser de tipos extracelular (p. ej. peritonitis) intracelulal (V.gr. choque hemorrágico) o mixta como en las quemaduras graves. Sea cual fuere el caso, todos los cambios o pérdidas de distribución originan disminución del espacio de líquido extracelular funcional.
Cambios de volumen
Los déficit o excesos de volumen por lo general se han de diagnosticar mediante el exámen clínico del paciente.
Los valores del nitrógeno de urea sanguínea aumentan con lentitud cuando hay un déficit de liquido extracelular de duración prolongada y magnitud suficiente para reducir la filtración glomerular.
DEFICIT DE VOLUMEN
Los déficit volumétricos extracelulares, son con mucho, el trastorno hídrico más frecuente en pacientes quirúrgicos.
Las pérdidas de líquidos no consisten en agua sola, sino en esta y electrolitos en proporciones casi iguales a las que tienen en el líquido extracelular normal.
Los trastornos que más frecuentemente determinan déficit volumétricos extracelulares abarcan las pérdidas de líquido gastrointestinal por vómito, aspiración nasogástrica, diarrea y drenaje de fístulas. Otras causas habituales son el secuestro de líquido en las lesiones e infecciones de tejidos blandos, inflamaciones retroperitoneales e intrabdominales, peritonitis, oclusión intestinal y quemaduras.
Signos y síntomas del déficit volumétrico extracelular
| Tipos de signos | Moderado | Grave |
| Nerviosos Centrales | Somnolencia Apatía Respuestas lentas Anorexia Interrupción de actividades normales |
Hiporreflexia tendinosa Anestesia distal en las extremidades Estupor Coma |
| Intestinales | Disminución progresiva del ingreso de alimentos | Náuseas y vómitos Rechazo de los alimentos Ileo silencioso y distensión |
| Cardiovasculares | Hipotensión ortostática Taquicardia Venoconstricción Pulso débil |
Lividez cutánea Hipotensión Ruidos cardíacos lejanos o apagados Extremidades frías Ausencia de pulsos periféricos |
| Hísticos | Reblandecimiento y contracción de la lengua Disminución de la turgencia de la piel |
Atonía muscular Ojos hundidos |
| Metabólicos | Hipotermia leve | Hipotermia intensa |
Excesos volumétricos
Pueden ser iatrógenos o secundarios a insuficiencia renal, cirrosis o insuficiencia cardíaca congestiva. Aumentan tanto el volumen plasmático como el intersticial.
En jóvenes sanos, los signos corresponden a la sobrecarga circulatoria. especialmente en la circulación pulmonar.
En ancianos pueden aparecer signos de insuficiencia cardíaca congestiva, con edema pulmonar.
Cambios de concentración
El sodio es el factor principal de la osmolaridad del líquido extracelular.
Hiponatremia
La hiponatremia sintomática aguda, valores menores de 130 meq/l, se caracteriza clínicamente por signos de hipertensión intracraneal y de edema celular excesivo en los tejidos.
La hipertensión quizás sea inducida por la presión intracraneal aumentada, dado que la presión sanguínea se normaliza con la administración de solución salina hipertónica.
Es de importancia especial en pacientes con hiponatremia la aparición de insuficiencia renal oligúrica.
Hipernatremia
Las mucosas están secas y adherentes. La temperatura corporal por lo general aumenta.
Las enfermedades que causan alteraciones agudas significativas de la natremia, por lo general provocan cambios simultáneos del volumen extracelular.
SIGNOS Y SINTOMAS DE LOS CAMBIOS AGUDOS EN LA CONCENTRACION OSMOLAR
| Tipos de signos | Hiponatremia (Intoxicación acuosa) |
Hipernatremia (Déficit acuoso) |
||
| Moderada | Grave | Moderada | Grave | |
| Nerviosos centrales | Calambres musculares Hiperreflexia tendinosa Hipertensión intracraneal (Fase compensada) |
Convulsiones Arreflexia Hipertensión intracraneal (Fase descompensada) |
Inquietud Debilidad |
Delirios Conducta maníaca |
| Cardiovasculares | Cambios de la presión sanguínea y el pulso secundarios a hipertensión intracraneal | Taquicardia Hipotensión (si es grave) |
||
| Hísticos | Salivación, lagrimación y diarrea acuosa La piel conserva la huella digital |
Disminución de la salivación y lagrimación Mucosas secas, adherentes Edema y enrojecimiento linguales Rubor cutáneo |
||
| Renales | Oliguria que progresa a anuria | Oliguria | ||
| Metabólicos | Ninguno | Fiebre | ||
Anormalidades mixtas de volumen y concentración
En ocasiones se presentan personas con riñones normales y déficit volumétrico significativo en quienes hay una insuficiencia renal «funcional».
Conforme progresa el déficit volumétrico, el índice de filtración glomerular cae en forma precipitada y se pierden las funciones renales para la conservación de homeostasia de los líquidos corporales.
Esto puede ocurrir con déficit volumétricos leves en ancianos con disfunción renal subclínica en quienes el nitrógeno de la urea sanguínea suele aumentar a más de 100 mg/ 100 ml en respuesta al déficit volumétrico con aumento simultáneo de la creatininemia.
Estos cambios suelen ser reversibles con la corrección pronta del déficit volumétrico extracelular.
CAMBIOS DE COMPOSICION
Equilibrio ácido-básico
El pH (o sea el logaritmo negativo de la concentración de hidrogeniones) de los líquidos corporales se conserva normalmente dentro de una estrecha escala a pesar de la gran carga de ácidos que se generan como producto secundario del metabolismo.
Diversos sistemas amortiguadores neutralizan de manera eficaz a los ácidos que después se excretan por pulmones y riñones.
Entre los amortiguadores importantes se incluyen los fosfatos y proteínas que tienen funciones primordiales en la conservación del pH intracelular así como el sistema de bicarbonato – ácido carbónico, que funciona principalmenlte en el medio extracelular.
La hemoglobina influye de manera primordial como amortiguador intracelular en los eritrocitos.
Un sistema amortiguador consiste en un ácido o base débiles y sus sales. El efecto amortiguador resulta de la formación de una cantidad de ácido o base débil equivalente a la de ácido o base fuertes que se agregan al sistema. El cambio resultante del pH es considerablemente menor que si la sustancia se añadiera al agua sola. De esta manera ácidos inorgánicos (p.ej., clorhídrico sulfúrico o fosfórico) y orgánicos (v.gr. láctico pirúvico, ácidos cetónicos) se combinan con la base bicarbonato y se produce la sal sódica del ácido así como ácido carbónico.
HCl + NaHCO3 NaHCl + H2CO3
El ácido carbónico formado se excreta después por los pulmones como CO2. Los aniones de ácidos inorgánicos se excretan por vía renal con hidrógeno o como sales de amoníaco. Los de ácidos orgánicos por lo general se metabolizan cuando se corrige el trastorno causal, aunque es factible su excreción renal cuando sus concentraciones son altas.
Acidosis respiratoria
Se relaciona con retención de CO2 secundaria a disminución de la ventilación alveolar, son sus causas más frecuentes: depresión del centro respiratorio, neumopatías y se compensa por retención renal de bicarbonatos, excreción de sales de ácidos y aumento de la formación de amoníaco.
Alcalosis respiratoria
Sus causas son:
Hiperventilación por aprensión o dolor, compensación de una hipoxia, lesiones del sistema nervioso central y ventilación mecánica. Cualquiera de estos factores puede causar disminuciones rápidas de la PCO2 arterial y aumentos también rápidos del pH sérico.
Aunque la concentración sérica de bicarbonato es normal en la fase aguda, cae con la compensación si persiste el trastorno.
Puede surgir alcalosis respiratoria cuando se intenta aumentar la PO2 en hipóxicos. El tratamiento apropiado de pacientes con ventilación mecánica requiere medir con frecuencia los gases sanguíneos (oxicapnógrafo) y ajustar el ventilador. No se ha de permitir que la PCO2 arterial caiga por debajo de 30 mmHg, sobre todo en presencia de hipocaliemia previa o digitalización pues se pueden producir arritmias y fibrilación ventricular.
El tratamienlto es ante todo preventivo, con uso apropiado de la ventilación mecánica y corrección del déficit de K+ preexistente.
Acidosis metabólica
Se deriva de la retención o ganancia de ácidos fijos (en cetoacidosis diabética, acidosis láctica o azoemia) o perdida de bases bicarbonato (diarrea, fístulas del intestino delgado o insuficiencia renal con incapacidad para la reabsorción de bicarbonato). El exceso de H+ hace que disminuyan el pH y la concentración de bicarbonato sérico.
La compensación inicial es pulmonar, con aumento de la frecuencia y profundidad respiratorias y depresión de la PCO2 arterial.
Las lesiones renales pueden obstaculizar la importante función de regulación del equilibrio acidobásico. Estos órganos tienen funciones vitales en este aspecto gracias a la excreción de los productos de deshecho nitrogenados y metabolitos ácidos, así como la reabsorción de bicarbonato.
Si los riñones están sanos, la acidosis metabólica es factible cuando se ve rebasada la capacidad de los mismos para excretar una gran carga de Cl. Esto es particularmente frecuente en sujetos con pérdidas excesivas de líquidos gastrointestinales alcalinos (secreciones biliares, pancreáticas y del intestino delgado) y reciben soluciones parenterales durante periodos prolongados. La reposición continua de estas pérdidas con soluciones que tienen una proporción inadecuada de Cl/bicarbonato, solución salina isotónica, no corrige el cambio del pH, está indicado el uso de una solución salina equilibrada, como la de Ringer con lactato.
Una de las causas más frecuentes de acidosis metabólica grave en pacientes quirúrgicos es la insuficiencia circulatoria con acumulación de ácido láctico. Esto es reflejo de la hipoxia de los tejidos por riego sanguíneo deficiente.
El choque hemorrágico agudo suele provocar caída rápida y considerable del pH. Después de la restauración del riego sanguíneo hístico adecuado mediante reposición volumétrica apropiada, el ácido láctico se metaboliza con rapidez y el pH se normaliza.
El uso de la solución de Ringer con lactato para reponer el déficit volumétrico extracelular derivado de choque hemorrágico, asociando la administración de la solución con transfusiones, no acentúa la acidosis láctica. En vez de ello, disminuye la lactacidemia y el pH se normaliza, ambas cosas con rapidez, lo que no ocurrre cuando se emplea sangre sola.
La administración indiscriminada de NaHCO3 durante la reanimación en pacientes en choque hipovolémico no se aconseja, pues la alcalosis metabólica leve es frecuente después de la reanimación.
Alcalosis metabólica
Surge como la pérdida de ácidos o la ganancia de bicarbonato y se agrava con la depleción preexistente de K+. Tanto el pH como la concentración plasmática de bicarbonato son altas. La compensación de la afección es principalmente renal, dado que la compensación respiratoria es mínima.
La mayoría de los pacientes con alcalosis metabólica tiene cierto grado de hipocaliemia, debida en parte a la entrada de K+ en las células conforme sale H+ hacia el suero. Los riesgos de la alcalosis metabólica son los ya analizados para la alcalosis respiratoria.
Un problema frecuente en el posoperatorio es la alcalosis metabólica con hipocloremia e hipocaliema, que resulta del vómito persistente o la aspiración gástrica en pacientes con obstrucción pilórica. A diferencia del vómito con el píloro permeable, que incluye una pérdida combinada de secreciones gástricas, pancreáticas, biliares e intestinales, aquella entidad clínica resulta en la pérdida de líquido con contenidos altos de Cl– e H+ con relación al Na+. En el comienzo, la excreción urinaria de bicarbonato aumenta para compensar la alcalosis. Esto resulta de la reabsorción de H+ en los túbulos renales, con la excreción acompañante de K+. Al progresar el déficit volumétrico, hay reabsorción de Na+ mediada por aldosterona, con excreción de K+. La hipocaliema consecuente origina excreción de H+ en lugar de K+ por este mecanismo, lo que produce aciduria paradójica. El resultado es alcalosis con hipocaliemia que se perpetúan. El tratamiento correcto incluye la reposición del déficit volumétrico extracelular con solución salina hipotónica, además de la administración de K+ . La reposición volumétrica y la diuresis adecuada son necesarias antes de administrar el K+.
ANORMALIDADES DEL POTASIO
El ingreso normal de potasio en la dieta es de 50/100 meq/día y la mayor parte de este ingreso se excreta por orina. Casi el 98% del potasio corporal se encuentra en el compartimiento intracelular, con una concentración cercana a los 150 meq/l, lo que hace que sea el principal catión del agua intracelular.
Cantidades significativas de K+ intracelular pasan al medio extracelular, como respuesta a las lesiones graves, el stress quirúrgico, acidosis y estados catabólicos. El aumento significativo de la caliemia puede surgir en tales estados si hay insuficiencia renal, aunque la hipercaliemia riesgosa (mayor que 6 meq/l) es rara si la función renal es normal.
Hipercaliemia
Los síntomas gastrointestinales incluyen náusea, vómito, cólico intestinal intermitente y diarrea.
Los cardiovasculares son evidentes en el ECG, con ondas T altas y puntiagudas, ensanchamiento del complejo QRS y depresión del segmento ST. La desaparición de las ondas T, el bloqueo cardíaco y el paro cardíaco diastólico suelen ocurrir con los valores crecientes de polasio.
Tratamiento:
Supresión de la administración, supresión de la causa, adlministración IV de 1g de gluconato de calcio al 10%, con vigilancia electrocardiográfica.
También se puede administrar HCO3 y glucosa con insulina. (45 meq de NaHCO3 en 1000 ml de dextrosa al 10% en agua con 20 unidades de insulina corriente).
El tratamiento definitivo de la hipercaliemia requiere administración entérica de resinas de intercambios de cationes o diálisis.
Hipocaliemia
El problerna más frecuente en pacientes quirúrgicos es la hipocaliemia, que puede surgir por:
1) Excreción renal excesiva de potasio
2) Paso del elemento a las células
3) Administración prolongada de soluciones parenterales sin potasio, con continuación de las pérdidas renales obligatorias del elemento (de 20 meq/día o más)
4) Hiperalimentación parenteral total con reposición deficiente de K+.
5) Pérdida en las secreciones gastrointestinales
El aumento de la excreción renal de K+ ocurre con la alcalosis respiratoria y metabólica, este elemento compite con los hidrogeniones por la excreción en los túbulos renales a cambio de Na+. De tal manera en la alcalosis el aumento de la excreción de K+ en lugar de Na+, permite la consevación de H+.
La hipocaliemia misma suele producir alcalosis metabólica, dado que el aumento de la excreción de H+ ocurre cuando baja la concentración de K+ en las células de los túbulos renales.
La excreción de K+ por los túbulos renales aumenta cuando hay grandes cantidades de Na+ para excreción, de aquí que las necesidades de K+ aumentan con la reposición volumétrica isotónica masiva o de duración prolongada.
La concentración promedio de potasio en los fluidos gastrointestinales es relativamente baja, aunque surge hipocaliemia significativa si se administran soluciones sin K+ con fines de reposición.
En pacientes que reciben nutrición IV se requieren grandes cantidades de complemento de K+ para restaurar las reservas intracelulares disminuidas y satisfacer las necesidades de síntesis en los tejidos durante la fase anabólica. Los signos de la hipocaliemia son: contractilidad deficiente de los músculos estriados, liso y cardíaco.
Debilidad que suele progresar a la parálisis fláccida, hiporreflexia o arreflexia tendinosa e ileo paralítico.
Es característica la sensibilidad a la digital, con arritmias cardíacas y signos ECG de bajo voltaje, aplanamiento de las ondas T y depresión del segmento ST.
Los signos de hipocaliemia suelen quedar opacados por los del déficit volumétrico extracelular grave. La reposición de este último tiende a agravar la situación, ya que disminuye más la caliemia por la hemodilución.
El tratamiento de la hipocaliemia consiste principalmente en su prevención y en la reposición de líquidos adecuada.
No se deben agregar más de 40 meq/l de solución IV.
La velocidad de administración no debe ser mayor de 40 meq/h.
Debe haber monitoreo ECG.
En ausencia de indicaciones específicas, el K+ no se administra en pacientes oligúricos ni durante las primeras 24 hs después de traumatismos o stress quirúrgicos importantes.
ANORMALIDADES DEL CALCIO
La mayor parte de los 1000-1200 gr. de calcio corporal en adultos se localiza en los huesos como fosfato y carbonato.
El ingreso diario normal de calcio es de 1-3 gr.
Una gran proporción se excreta por vía digestiva y 200 mg o menos diarios, en la orina.
La calcemia normal es de 8,5-10,5 mg/100 ml, y casi la mitad no está ionizada, sino unida a las proteínas plasmáticas. Una fracción no ionizada adicional (del 5% ) se combina con otras sustancias en el plasma y líquido intersticial, mientras que el 45% restante es la porción ionizada, de la que depende la función neuromuscular. Por lo tanto la medición de la proteinemia es indispensable para el análisis correcto de la calcemia. La razón de calcio ionizado sobre el no ionizado también se relaciona con el pH, la acidosis hace que aumente la fracción ionizada, mientras la alcalosis la disminuye.
HIPOCALCEMIA
Los síntomas de la hipocalcemia pueden surgir con valores que no llegan a 8 mg/100 ml y abarcan: Entumecimiento y hormigueo circunbucal y de las puntas de dedos de manos y pies.
Los signos que son de origen neuromuscular abarcan; hiperreflexia tendinosa signo de Chvostek, calambres musculares y cólicos abdominales, tetania con espasmo carpopedal, convulsiones, prolongación del intervalo QT en el electrocardiograma.
Las causas más frecuentes son:
La pancreatitis aguda
Infecciones masivas de tejidos blandos (fascitis necrosante)
Insuficiencias renales crónica y aguda
Fístulas pancreáticas y del intestino delgado
Hipoparatiroidismo
Los iones del calcio también suelen disminuir con las depleciones graves de magnesio.
El tratamiento
Corrección de la causa y reposición simultánea del déficit.
Los síntomas agudos se suelen aliviar con la administración IV de gluconato o cloruro de calcio.
El lactato de calcio se administra por vía oral con o sin complementos de vitamina D, a pacientes en que se precisa reposición prolongada.
La mayoría de los pacientes que reciben transfusiones no requieren complemento de calcio.
La unión del calcio ionizado con citrato por lo general se compensa gracias a la movilización de calcio de las reservas corporales.
Sin embargo, en pacientes que reciben 500 ml de sangre en 5-10 minutos, se recomienda la administración de una dosis apropiada de 0,2 g de CaCl (2 ml de solución de cloruro de calcio) al 10% administrada por vía IV con un catéter separado por cada 500 ml de sangre transfundida.
HIPERCALCEMIA
Los síntomas de la hipercalcemia son más bien vagos, de origen gastrointestinal, renal, musculosquelético y del SNC.
Las manifestaciones tempranas de la hipercalcemia incluyen fatigabilidad, laxitud, debilidad de grado variable, anorexia, náusea, vómitos y disminución ponderal.
Con valores más altos, se presenta sonambulismo, estupor y por último coma.
Otros síntomas son: cefalea intensa, dolores de espalda y extremidades, sed, polidipsia y poliuria.
Las dos causas principales de hipercalcemia son el hiperparatiroidismo y los cánceres con metástasis en huesos.
Terapéutica
La corrección rápida del déficit volumétrico extracelular acompañante reduce con prontitud la calcemia por dilución y por aumento de la depuración renal, esto último es susceptible de intensificación con la furosemida. Otras medidas que arrojan beneficios transitorios son la administración de calcitonina, mitramicina, esteroides o hemodiálisis.
El tratamiento definitivo de las crisis hipercalcémicas en pacientes con hiperparatiroidismo es la operación.
En sujetos con metástasis, para el tratamiento de la hipercalcemia se prescribe una dieta baja en calcio y se toman las medidas para garantizar la hidratación adecuada.
ANORMALIDADES DEL MAGNESIO
El contenido corporal total de magnesio en adultos es de casi 2.000 meq, de los que casi la mitad está en los huesos y se libera con lentitud.
Su porción principal es intracelular.
La magnesemia está en la escala de 1,5-2,5 meq/L.
El ingreso dietético normal de magnesio es de cerca de 20 meq (240 mg) diarios.
Se excreta principalmente en las heces, y el resto en la orina. Los riñones tienen capacidad considerable para conservar el magnesio; cuando no se ingiere este.
DEFICIT DE MAGNESIO
Ocurre con el ayuno, síndromes de malabsorción, pérdidas crónicas de líquidos gastrointestinales y fluidoterapia IV prolongada con soluciones sin magnesio, así como durante la nutrición parenteral total cuando se agregan cantidades insuficientes del elemento a las soluciones. Otras causas son: la pancreatitis aguda, tratamiento de la cetoacidosis diabética, hiperaldosteronismo primario, alcoholismo crónico, administración de anfotericina B y curso clínico prolongado de las lesiones térmicas.
La depleción del ion magnesio se caracteriza por hiperactividad neuromuscular y del sistema nervioso central. Los signos y síntomas son muy similares a los de la hipocalcemia.
El tratamiento de la hipomagnesemia es la administración parenteral de soluciones de sulfato o cloruro de magnesio. Si hay normofunción renal se pueden prescribir hasta 2 meq/Kg./día por vía IV.
Se administran 10 a 20 meq. diarios de solución de sulfato de magnesio al 50% por vía IV, la inyección IM del magnesio es dolorosa.
El Mg++ no se debe prescribir en pacientes oligúricos o con déficit volumétricos graves.
Exceso de magnesio
El aumento en la magnesemia ocurre cuando el índice de filtración glomerular cae por debajo de 30 ml/hora.
Los signos abarcan letargia y debilidad, con disminución progresiva de los reflejos tendinosos, problemas de conducción cardíaca y cambios en el ECG (ampliación del intervalo PR, ensanchamiento del complejo QRS y elevación de la onda T) se asemejan a los observados en la hipercaliemia. Somnolencia y parálisis muscular ocurre en etapas tardías pudiendo llegar al coma y a la muerte.
El tratamiento consiste en reducir la magnesemia mediante corrección de la acidosis coexistente.
TRATAMIENTO HIDROELECTROLITICO
Corrección de cambios de volumen
Los déficit volumétricos en pacientes quirúrgicos se suelen derivar de la pérdida de líquidos que pasan al medio externo o de la redistribución interna del líquido extracelular en un compartimiento no funcional.
La redistribución interna, el concepto del «tercer espacio» se considera en relación a pacientes con ascitis, quemaduras, lesiones por aplastamiento, lesiones inflamatorias de los órganos intrabdominales (peritoneo, pared intestinal, secreción de líquidos a la luz intestinal, otros tejidos), infecciones masivas de tejidos subcutáneos (fascitis necrosante).
El adjetivo «no funcional» se emplea porque el líquido ya no participa en las funciones normales del compartimiento extracelular.
El déficit se calcula de manera aproximada con base en la gravedad de los signos clínicos, el leve equivale a pérdida de casi 4% del peso corporal; el moderado de 6-8 y el grave, a 10%.
La reposición hídrica
Se emplean como normas generales la reversión de los signos del déficit volumétrico, combinada con la estabilización de la presión sanguínea y pulso, además de diuresis de 30-50 ml/h.
La administración excesiva de glucosa (más de 50 g/ 2-3 hs) tiende a provocar diuresis osmótica.
Velocidad de administración de las soluciones
Varía según gravedad y tipo de trastorno hídrico, presencia de pérdidas continuas y estado cardíaco.
Los déficit volumétricos más graves se reponen sin riesgos en la fase inicial con soluciones isotónicas a velocidades de hasta 2.000 ml/h, que se disminuyen conforme mejora el estado de hidratación.
Los trastornos cardiovasculares acompañantes requieren vigilancia cardiovascular constante. Se suelen precisar mediciones de las presiones de llenado centrales y del gasto cardíaco.
Corrección de los cambios de concentración
La solución salina al 5% o la molar de lactato de sodio se emplean para la corrección inmediata de la hiponatremia grave.
El déficit de sodio puede calcularse multiplicando la disminución de la natremia por debajo de lo normal (en meq/l) por los litros de agua corporal total.
Debe haber una evaluación clínica y química antes de continuar la administración de soluciones salinas.
La corrección ulterior se facilita con la restauración de la función renal. gracias a la corrección del déficit de volumen.
En pacientes cuya reserva cardíaca está limitada se recomienda administrar dosis pequeñas de solución salina hipertónica, con evaluación de respuesta clínica y natremia.
El tratamiento de la hiponatremia acompañada de exceso de volumen consiste en la restricción del ingreso de agua. En pacientes con reserva cardíaca limitada puede estar indicada la diálisis.
La corrección de la hipernatremia sintomática grave, con déficit volumétrico acompañante, suele consistir en la administración lenta de solución de dextrosa al 5% en agua.
Consideraciones diversas
La corrección del déficit de potasio debe comenzar después de lograr diuresis adecuada, en especial si hay alcalosis metabólica.
Se debe en lo posible corregir las anemias en el preoperatorio.
El hematocrito aumenta casi un 3% después de la administración de una unidad de paquete globular a adultos de peso normal.
Fluidoterapia transoperatoria
Cuando la reposición preoperatoria del líquido extracelular ha sido incompleta, la hipotensión puede surgir con prontitud al inducir la anestesia. Este problema se previene al satisfacer las necesidades de base y reponer las pérdidas hidroelectrolíticas anormales, por tratamiento IV en el preoperatorio.
La sangre perdida durante la operación se ha de reponer.
Es usual que no sea necesario reponer pérdidas menores de 500 ml.
Además de las pérdidas de sangre transoperatorias, hay otras de líquido extracelular durante la cirugía mayor. Algunas de estas, incluido el edema por disección extensa, acumulación del líquido en la luz y pared del intestino delgado, y acumulación del líquido en la cavidad peritoneal, son clínicamente identificables y están bien reconocidas. Se consideran cambios de distribución, ya que disminuyen el volumen funcional del líquido extracelular.
La corrección transoperatoria del déficit de volumen con solución salina disminuye de modo considerable la oliguria postoperatoria y se considera un complemento o coadyuvante fisiológico de la reposición de las pérdidas por secuestro.
Pautas clínicamente útiles
1) La sangre se repone conforme se pierda, sin importar el tratamiento hidroelectrolítico adicional
2) La reposición del líquido extracelular que se pierde durante la operación, comienza en el transoperatorio
3) Aunque el volumen de solución salina necesario durante la operación es de 0,5 a 1 L/h, no debe ser mayor de 2 a 3 L, durante la cirugía abdominal mayor con duración aproximada de 4 hs, a menos que haya otras pérdidas mensurables.
Fluidoterapia postoperatoria
Postoperatorio inmediato
Las órdenes de soluciones postoperatorias se escriben cuando el paciente está en la sala de recuperación y se ha valorado su estado hídrico, lo que comprende la valoración del estado hídrico en el preoperatorio, el volumen de pérdidas y ganancias de líquidos durante la operación y el examen clínico del paciente, con valoración de los signos vitales y diuresis.
Las órdenes iniciales se redactan de manera que se corrija todo déficit existente, seguido esto de fluidoterapia de sostén durante el resto del día.
Es frecuente que se calculen también las necesidades de las 24 hs siguientes.
En el posoperatorio inmediato, la depleción del líquido extracelular puede resultar de pérdidas continuas en el sitio de lesión o de traumatismo quirúrgico.
Los déficit no identificados del líquido extracelular en el postoperatorio inmediato se manifiestan ante todo con inestabilidad circulatoria.
La hipotensión y taquicardia requieren investigación pronta, seguida de tratamiento apropiado. Los valores generalmente aceptados de 90/60 para la presión sanguínea y pulso menor de 120 en el postoperatorio no suelen bastar para prevenir la isquemia renal, a menos que la diuresis sea adecuada y no haya signos de choque. Se suele recomendar la valoración del nivel de conciencia, diámetro y reactividad pupilar, permeabilidad de las vías respiratorias, características de las respiraciones, temperatura y color de la piel, temperatura corporal y diuresis de 30-50 ml/h, así como la valoración crítica de la operación y de la fluidoterapia transoperatoria. En pacientes con inestabilidad circulatoria, el problema a menudo cede, por medio de la reposición volumétrica con 1000 ml adicionales de solución salina normal, mientras se determina si hay pérdidas que se continúan u otras causas. Es innecesario y probablemente desaconsejable administrar potasio durante las primeras 24 hs del postoperatorio, a menos que haya déficit corroborado.
POSTOPERATORIO MEDIATO
La reposición de volumen durante la fase de convalescencia postoperatoria debe contemplar la medición y reposición precisas de todas las pérdidas. Esto incluye la reposición de las pérdidas sensibles medidas, por lo general de origen gastrointestinal, así como la estimación y reposición de pérdidas insensibles.
Las pérdidas insensibles suelen ser relativamente constantes y promedian 600 ml/día. Esto suele aumentar con el hipermetabolismo, hiperventilación y fiebre, hasta un máximo de casi 1.500 ml/día. Las pérdidas insensibles estimadas se reponen con dextrosa al 5% en agua.
Casi 1 L de líquidos se ha de administrar a fin de reponer el volumen de orina, tal reposición puede consistir en dextrosa al 5% en agua, dado que los riñones conservan el sodio, es posible administrar un pequeño volumen de solución salina adicional.
En ancianos con riñones que tienden a perder sal y pacientes con lesiones craneoencefálicas, puede surgir hiponatremia insidiosa. La medición de la natriuria facilita la reposición adecuada.
Las pérdidas gastrointestinales se reponen con solución salina isotónica
El volumen del sudor no suele ocasionar problemas, salvo en pacientes febriles, cuyas pérdidas pueden ser mayores de 250 ml por grado de fiebre.
La reposición parenteral prolongada requiere la valoración frecuente del ionograma sérico.
La cantidad de potasio repuesto es de 40 meq/día para compensar su excreción renal, además de 20 meq/l para reponer las pérdidas gastrointestinales.
La reposición deficiente suele prolongar el ileo paralítico usual en el postoperatorio y contribuir a la aparición insidiosa de alcalosis metabólica.
Consideraciones especiales en el postoperatorio
Excesos de volumen. La administración de solución salina en exceso, puede dar por resultado la sobreexpansión del fluido extracelular. Por lo tanto es importante determinar con la mayor precisión posible, a partir de los datos de ingreso, egreso y natremia, las necesidades reales.
El primer signo es de aumento ponderal durante el período catabólico, en que el paciente pierde 250-500 g/día. La pesadez de ojos, la ronquera o disnea con los movimientos, así como el edema periférico.
Los signos circulatorios y pulmonares de la sobrecarga pueden surgir en forma tardía y corresponder a sobrecarga masiva.
HIPONATREMIA
Es infrecuente si en la fluidoterapia transoperatoria se incluyen volúmenes adecuados de solción salina isotónica.
La hiponatremia puede surgir con facilidad cuando se administra agua para reponer perdidas de líquidos que contienen sodio o si el ingreso de agua en forma invariable es mayor que sus pérdidas. Esto último puede ocurrir con la oliguria.
Es dificil que surja hiponatremia grave si hay normofunción renal.
Cada 100 mg/100 ml de aumento de la glucemia por arriba de lo normal origina caída de la natremia de 1,6-3 meq/litro.
Liberación de agua endógena. Los pacientes que reciben soluciones IV sin ingreso calórico adecuado presentan, entre el quinto y décimo día, ganancias significativas de agua (máximo de 500 ml/ día) por catabolismo celular excesivo, con lo que disminuye la cantidad de agua exógena que requieren cada día.
Paso de agua al medio intracelular. La sepsis bacteriana generalizada con frecuencia se acompaña de caídas repentinas de la natremia.
HIPERNATREMlA.
La hipernatremia, a diferencia de la hiponatremia, surge incluso con normofunción renal. La hiperosmolaridad del líquido extracelular resulta en el paso de agua del medio intracelular al extracelular, situación en que la hipernatremia suele indicar déficit significativos del agua corporal total.
Clasificación
Pérdidas extrarrenales excesivas de agua.
Las pérdidas por evaporación del sudor pueden llegar a varios litros diarios con el aumento del metabolismo por cualquier causa: fiebre, traqueostomía en entornos secos, pueden perder hasta 1 – 1,5 L/día.
El incremento de tal evaporación en las superficies del tejido de granulación es con frecuencia de magnitud significativa en pacientes con lesiones térmicas, con perdidas que llegan a 3,5 L/día.
Aumento de las perdidas renales de agua. Las lesiones hipóxicas de los túbulos distales y colectores o la pérdida de la estimulación secretora de la ADH por lesiones del SNC pueden originar la excreción de grandes volúmenes de orina con pocos solutos. En ambos casos, disminuye la reabsorción facultativa de agua.
Cargas de solutos. El ingreso alto de proteínas suele producir el aumento de la carga osmótica de urea, lo que hace inevitable la excreción de grandes volúmenes de agua. Después surgen hipernatremia, azoemia y déficit del volumen extracelular.
INSUFICIENCIA RENAL DE ALTO GASTO. La insuficiencia renal aguda subsecuente a traumatismos accidentales o quirúrgicos es una complicación con mortalidad considerable. Su diagnóstico se basa en la oliguria persistente y los datos químicos de uremia.
El curso clínico se caracteriza por oliguria que dura varios días a varias semanas, seguida de caída progresiva de la diuresis diaria hasta que se restauran las funciones excretora y concentradora de los riñones.
La uremia, que surge sin un período de oliguria y se acompaña de diuresis mayor de 1000-1500 ml/día, es una entidad más frecuente pero poco reconocida. Los datos clínicos y de estudios de laboratorio hacen suponer que la insuficiencia renal de alto gasto es la respuesta de los riñones a episodios de lesiones menos graves.
Tratamiento
La solución salina se suele administrar con lactato para controlar la acidosis metabólica leve que sobreviene.
El riesgo principal en la insuficiencia renal de alto gasto consiste en no diagnosticarla a causa de la poliuria. La administración incorrecta de potasio IV en tal cuadro puede originar hipercaliemia.
El curso habitual de la insuficiencia renal de alto gasto comienza con un período de oliguria. La diuresis es normal o excesiva, con frecuencia de 3-5 l/día, mientras que también aumentan los valores de nitrógeno de la urea sanguínea, que se continúa durante 8-12 días antes de descender.
Archivo basado en la 5ª edición de “Principios de Cirugía General” de Schwartz, Shires y Spencer
Dr. Anatole Bender

I couldn’t have really asked for a better blog. You happen to be always at hand to give excellent assistance, going directly to the point for easy understanding of your readership. You’re undeniably a terrific pro in this area. Many thanks for remaining there for people like me.
Thanks you, ifyou want something, ask me in my E mail, anatolebender@arnet.com.ar
thanks
Ya estoy esperando tu siguiente post